 Реферат: Заболевания периферической нервной системы
Реферат: Заболевания периферической нервной системы
Реферат: Заболевания периферической нервной системы
Кафедра неврологии педиатрического факультета
Методическая разработка для преподавателя практического занятия на тему: «Заболевание периферической нервной системы.»
Цель занятия: изучить этиологию, вопросы патогенеза и классификацию заболеваний периферической нервной системы.
Освоить: клинику, диагностику, принципы лечения заболеваний периферической нервной системы.
Ознакомиться с дополнительными методами исследования заболеваний периферической нервной системы.
Содержание задания:
Введение
Общие представления о периферической нервной системе в норме и патологии.
Топическая диагностика поражения периферической нервной системы.
ЭМГ- диагностика поражений периферической нервной системы.
Классификация заболеваний периферической нервной системы.
Клиническая картина и диагностика.
Множественное поражение корешков и нервов (полирадикулиты, полирадикулопатии, полиневриты, полиневропатии).
Монорадикулиты, монорадикулопатии. Мононевриты, мононевропатии.
3. Поражение черепных нервов.
Радикуло-ганглиониты.
Травматические поражения периферических нервов.
Лечение заболеваний периферической нервной системы.
Вертеброгенные заболевания периферической нервной системы
Анатомия и функция позвоночно-двигательного сегмента в норме.
Этиология.
Дистрофические поражения и изменения позвоночника.
Основные патогенетические варианты вертеброгенных синдромов.
Основные вертеброгенные синдромы.
Клинико-рентгенологические параллели.
Остеохондроз позвоночника у детей.
Лечение неврологических синдромов осложненного остеохондроза позвоночника.
Вопросы для контроля.
Список литературы.
Одной из важнейших проблем клинической неврологии являются заболевания периферической нервной системы. Они составляют почти половину неврологической заболеваемости взрослых. До недавнего времени существовало устойчивое представление о невритах и полиневритах. За последнее десятилетие сделан серьезный вклад в изучение этиологии и патогенеза заболеваний периферической нервной системы. Следует отметить успешную борьбу с инфекциями (сифилис, туберкулез, малярия, полиомиелит, дифтерия и др.). Открыты и успешно изучаются системные соединительно-тканные заболевания, есть определенные достижения в исследовании генетических болезней активно ведется анализ общих метаболических нарушений, оказывающих влияние на нервную систему. Установлено вертеброгенное происхождение абсолютного большинства заболеваний периферической нервной системы. Бурно развивается учение о туннельных синдромах. Все это предопределило существенное снижение роли инфекций при поражении периферической нервной системы. Получили распространение термины невропатии, радикулопатии, полиневропатии, под которыми понимаются поражение периферической нервной системы преимущественно инфекционной этиологии. Характеризующие уровень поражения и подчеркивающие многофакторность этиологических причин. Это позволило принципиально по новому поставить вопросы, связанные с лечением указанных заболеваний.
Общее представление о периферической нервной системе в норме и патологии.
К периферической нервной системе относится задние и передние корешки спинного мозга, межпозвоночные спинальные ганглии, спинномозговые нервы, их сплетения, периферические нервы, а также корешки и ганглии черепных нервов и черепные нервы.
Формирование периферического нерва происходит следующим образом. Задние и передние корешки, сближаясь, образуют до межпозвоночного ганглия так называемый корешковый нерв, после ганглия, который расположен в межпозвонковом отверстии, следует спинальный нерв. Выходя из межпозвоночного отверстия спинальные нервы делятся на задние ветви, иннервирующие мышцы и кожу задней поверхности спины и шеи, и передние более мощные иннервирующие мышцы и кожу вентральных отделов туловища и конечностей. Передние ветви грудных сегментов образуют межреберные мышцы; ветви шейных поясничных и крестцовых сегментов вступают в определенные соединения, образуя пучки сплетений: шейного, плечевого, поясничного, крестцового. От пучков сплетений отходят периферические нервные стволы или периферические нервы.
Периферические нервы являются в большинстве своем смешанными и состоят из двигательных волокон передних корешков (аксонов клеток передних рогов), чувствительных волокон (дендритов клеток межпозвонковых узлов) и вазомоторно-секреторно-трофических волокон (симпатических и парасимпатических) от соответствующих клеток серого вещества боковых рогов спинного мозга и ганглиев симпатического пограничного ствола.
Нервное волокно, входящее в состав периферического нерва, состоит из осевого цилиндра, расположенного в центре волокна, миелиновой или мякотной оболочки, одевающей осевой цилиндр и швановской оболочки.
Миелиновая оболочка нервного волокна местами прерывается, образуя так называемые перехваты Ранье. В области перехватов осевой цилиндр прилежит непосредственно к швановской оболочке. Миелиновая оболочка обеспечивает роль электрического изолятора, предполагается ее участие в процессах обмена осевого цилиндра. Швановские клетки имеют общее происхождение с нервными элементами. Они сопровождают осевой цилиндр периферического нервного волокна подобно тому, как глиозные элементы сопровождают осевые цилиндры в центральной нервной системе, поэтому швановские клетки иногда называют периферической глией.
Соединительная ткань в периферических нервах представлена оболочками, одевающими нервный ствол (эпиневрий), отдельные его пучки (периневрий) и нервные волокна (эндоневрий). В оболочках проходят сосуды, питающие нерв.
ПАТОМОРФОЛОГИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
Выделяют следующие варианты патологических процессов в периферических нервах.
Валлеровское перерождение (реакция на пересечение нерва)
Атрофия и дегенерация аксона (аксонопатия)
Сегментарная демиелинизация (миелинопатия)
Развитие валлеровского перерождения происходит в результате предшествующего механического повреждения периферического нерва. Дистально от места повреждения происходит дегенерация аксонов и миелиновых оболочек. Это нисходящее, или вторичное валлеровское перерождение развивается по определенным закономерностям.
Уже через 24 часа после перерезки периферического нерва в дистальных отрезках волокон намечаются дегенеративные изменения осевого цилиндра и мякотной оболочки, которые неуклонно нарастают, ведя к некрозу волокна. Швановские клетки претерпевают в начальных стадиях процесса прогрессивные изменения: протоплазма их разрастается, ядро клетки увеличивается, содержит хорошо окрашенные частицы хроматина и несколько крупных ядрышек. С 4-5 дня начинается кариокинетическое деление швановских клеток. Они играют роль фагоцитов, поглощающих продукты распада миелиновой оболочки и осевого цилиндра. Все погибшие составные части нервного волокна фагоцитируются и выводятся по направлению к сосудам, так что на месте волокна остаются пустые швановские футляры, в которые прорастают регенерирующие осевые цилиндры. Регенерация нерва совершается за счет роста центральных отрезков волокон, сохранивших свою связь с нервными клетками. В первые дни скорость роста в дистальном направлении составляет 3-4 мм/день, в дальнейшем темпы роста замедляются.
Процесс валлеровского перерождения характеризуется двумя основными чертами: 1) при нем с самого начала страдает не только миелин, но и осевой цилиндр; 2) процесс этот необратимый, неуклонно ведущий к некрозу всего участка волокна от места перерезки до периферического концевого аппарата (синапса) включительно.
Хотя валлеровское перерождение обычно является результатом непосредственной травмы ствола нерва, существуют и другие причины. К наиболее частым следует отнести ишемию ствола нерва, которая способна вызвать фокальное повреждение аксона и дистальное валлеровское перерождение.
В основе аксональной дегенерации (аксонопатии) лежат метаболические нарушения в нейронах, приводящие к дистальному распаду аксонов. Развитие аксонной дегенерации наблюдается при метаболических заболеваниях и действии экзо- и эндогенных токсинов.
Клинически это находит выражение в дистальной симметричной полиневропатии с вялым парезом, полиневритическим типом нарушение чувствительности.
Сегментарная демиелинизация (миелинопатия) означает повреждение миелиновых оболочек при сохранности аксонов. Наиболее существенным функциональным проявлением демиелинизации является блокада проводимости. Функциональная недостаточность в блокированном аксоне проявляется также, как и при пересечении аксона. Не смотря на то, что пересечение нерва и блокада проводимости при демиелинезации обнаруживают сходство по остроте развития двигательных и чувствительных расстройств, между ними имеются различия. Так при демиелинезирующих невропатиях блокада проводимости часто бывает преходящей и ремиелинезация может протекать быстро в течении нескольких дней или недель, нередко заканчиваясь выздоровлением. Таким образом, при этом процессе прогноз благоприятнее и восстановление идет быстрее, нежели течение восстановления при Валлеровском перерождении.
III. ТОПИЧЕСКАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ. ЭЛЕКТРОФИЗИОЛОГИЧЕСКИЕ ИССЛЕДОВАНИЯ.
Поражение спинномозговых корешков (корешковый синдром)
Поражение передних корешков вызывает периферический паралич мышц, иннервируемых этими корешками.
Поражение задних корешков обуславливает расстройства чувствительности. В участках кожи, иннервируемыми пораженными корешками, появляются разнообразные парестезии, боли, гиперестезии и анестезии в зависимости от характера процесса. Боли могут возникать приступообразно или быть постоянными, могут иррадиировать в ноги или руки при соответствующей локализации основного процесса.
Корешковые гиперестезии, гипестезии и анестезии имеют форму полос – продольных на конечностях и циркулярных на туловище. Поражение задних корешков может вызвать понижение или исчезновение некоторых рефлексов вследствие выпадения функции нервных аппаратов, осуществляющих рефлекс.
В клинической практике часто встречается одновременное поражение передних и задних спинномозговых корешков на определенном уровне.
Поражение нервного сплетения.
Поражение нервного сплетения вызывает двигательные, чувствительные и вегетативные расстройства, поскольку стволы сплетения содержат двигательные, чувствительные и вегетативные нервные волокна. Характерным является периферический паралич (парез) одной конечности сочетающейся с болями и другими нарушениями чувствительности. В клинике нередко встречаются частичные поражения сплетения, вызывающие двигательные и чувствительные расстройства напоминающие корешковые.
Поражение периферического нерва (мононевритический синдром).
Поражение периферического нерва вызывает только двигательные расстройства, если это моторный нерв, только чувствительные расстройства, если пострадал какой-либо кожный нерв, а чаще – двигательные, чувствительные и вегетативные расстройства, поскольку большинство нервов являются смешанными. Наступает периферический паралич мышц, иннервируемых пораженным нервом. В соответствующих мышцах развивается атрофия, наступает реакция перерождения мышечного волокна, исчезают рефлексы, осуществление которых связанно с пораженным нервом. Анестезия отмечается в автономной зоне пораженного нерва, гипестезия – в смежной зоне. Обычно наблюдаются боли по ходу ствола нерва и болезненность при его пальпации.
Множественные поражения периферических нервов
(полиневритический синдром).
Множественное симметричное поражение периферических нервов, в независимости от этиологии клинически проявляются рядом стандартных симптомов – так называемым полиневритическим синдромом.
В типичных случаях полиневритический синдром проявляется наличием у больного периферического паралича верхних и нижних конечностей (тетрапаралича или тетрапареза), сочетающегося с болями в конечностях, гипестезия по периферическому полиневритическому типу, болезненности нервных стволов и мышц при надавливании на них, повышенной потливостью кистей и стоп, нарушением трофики кожи и ногтей. Нервы туловища при этом обычно не страдают. Деятельность тазовых органов в большинстве случаев не расстраивается. Черепные нервы вовлекаются редко, наиболее характерное их поражение при дифтеритном полиневрите и полиневрите Гейна-Барре.
ЭМГ – диагностика поражений периферической нервной системы.
Наиболее информативным методом диагностики заболеваний периферической нервной системы является электромиография. Это метод графической и акустической регистрации потенциалов действия двигательных единиц (ПДДЕ).
Двигательная единица (ДЕ) – это функциональная единица нейромоторного аппарата, представляющая собой группу мышечных волокон, иннервируемых одним мотонейроном. В состав ДЕ входит один мотонейрон, аксон, синапсы и N-ое количество мышечных волокон.
Принципиальная схема строения отдельной моторной единицы.

спинальный моторный неврон
аксон
ветви аксона
мышечные волокна
синапсы
ЭМГ – исследование проводится, либо с помощью поверхностных электродов, прикрепляемых к поверхности кожи над исследуемой мышцей, либо игольчатыми электродами, которые вводят в брюшко мышцы. Кроме этого выделяют стимуляционную ЭМГ, дающую информацию об активности мышцы в ответ на раздражение нерва электрическим током. Стимуляционная ЭМГ (электронейрономиография) дает возможность определить скорость проведения нервного импульса по двигательным и чувствительным волокнам, тем самым позволяя определить скорость проведения нервного импульса по двигательным и чувствительным волокнам, уровень поражения периферического двигательного нейрона.
Синдром нейропатии, диагностируемый с помощью ЭМГ, складывается из поражения аксона, дистальных терминалей и вторичного страдания мышцы.
Игольчатая ЭМГ дает значительно больше информации при синдроме нейропатии, чем глобальная миография. С помощью электрода введенного в двигательную точку мышцы удается зарегистрировать потенциалы фибриляций (ПФ) на самых ранних стадиях денервации. ПФ – это единичное сокращение мышечного волокна, возникающее в следствии изменения мембранного потенциала клетки и регистрируемое в покое при потере мышцей иннервационного контроля.
Спонтанные потенциалы целой двигательной единицы в условиях покоя мышцы называют фасцикуляциями. Генез формирования потенциалов фасцикуляций связан с транснейрональной дегенерацией спинного мозга.
Следующий этап – это исследование в условиях слабого произвольного мышечного сокращения в изометрическом режиме. На этой стадии оценивается длительность ПДЕ, стадия денервационного – реннервационного процесса /Гехт Б.М. и др., 1980/, которая помогает дифференцировать мио- и невропатию.
Скорость распространения возбуждения (СРВ) по нервам отражает состояние только быстро проводящих волокон. Для определения СРВ вначале измеряется время наступления М-ответа (суммарное сокращение мышечных волокон в ответ на раздражение электрическим током) при стимуляции двигательного нерва возле самой мышцы и на некотором расстоянии в проксимальной точке. Из разницы латентного времени и расстояния между двумя точками стимуляции вычисляется скорость проведения. Для большинства нервов СРВ в норме составляет 45-60 м/сек. При аксонных дегенерациях скорость проведения снижается незначительно хотя амплитуда М-ответа прогрессивно уменьшается по мере того, как одно за другим полностью поражаются волокна. При демиелинезирующей невропатии СРВ снижается в гораздо большей степени – до 60% и более от нормы. С электрофизиологической точки зрения демиелинизация характеризуется некоторыми особенностями. Они включают в себя замедление H- и F- ответов (потенциалов действия направляющихся к спинному мозгу и возвращающихся назад к мышце) и блокаду проводимости. Блокада проводимости определяется по внезапному резкому падению амплитуды М-ответа при стимуляции нерва в точках, проксимальных от регистрирующего электрода. Для оценки функционального состояния корешков спинного мозга на шейном и поясничном уровне используют показатель скорости распространения F- волны (на проксимальном участке корешка).
- КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЙ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ.
Существует несколько принципов классификации заболеваний периферической нервной системы: а) по топографо-анатомическому принципу; б) по этиологии; в) по патогенезу; г) по патогенезу и патоморфологии; д) по течению.
По топографо-анатомическому принципу различают:
радикулиты (воспаление корешков);
фуникулиты (воспаление канатиков);
плекситы (воспаление сплетений);
мононевриты (воспаление периферических нервов);
полиневриты (множественное воспаление периферических нервов);
мультиневриты или множественные мононевриты при которых поражаются несколько периферических нервов, часто асимметрично.
По этиологии заболевания периферической нервной системы разделяются на :
Инфекционные:
вирусные (полиневрит Гийена-Барре, при вирусных заболеваниях, гриппе, ангине, инфекционном мононуклеоз и др.);
микробные (при скарлатине, бруцеллезе, сифилисе, лептоспирозе и др.).
Инфекционно-аллергические (при детских экзантемных инфекциях: корь, краснуха и др.)
Токсические
при хронических интоксикациях (алкоголизм, свинец и др.);
при токсикоинфекциях (ботулизм, дифтерия);
бластоматозный (при раке легких, желудка и др.).
Аллергические (вакцинальные, сывороточные и др.).
Дисметаболические: при дефиците витаминов, при эндокринных заболеваниях (сахарный диабет) и др.
Дисциркуляторные: при узелковом периартериите, ревматических и других васкулитах.
Идиопатические и наследственные (невральная амиотрофия Шарко-Мари и др.).
Травматические поражения периферической нервной системы.
Компрессионно-ишемические поражения отдельных периферических нервов (синдром запястного канала, синдром тарзального канала и др.).
Вертеброгенные поражения.
О принципах классификации вертеброгенных заболеваний периферической нервной системы см. главу VIII.
Заболевания периферической нервной системы различной этиологии могут быть первичными (полиневрит Гийена-Барре, проказа, сифилис, лептоспироз и др.) и вторичными (вертеброгенные, после детских экзантемных инфекций, инфекционного мононуклеоза, при узелковом периартериите, ревматизме и др.).
По патогенезу и патоморфологии заболевания периферической нервной системы подразделяются на невриты (радикулиты), невропатии (радикулопатии) и невралгии.
Невриты (радикулиты) – воспаление периферических нервов и корешков. По характеру поражения нервных стволов различают паренхиматозные невриты (с преимущественным поражением нервных волокон) и интерстициальные (с поражением в основном эндо- и периневральной соединительной ткани). Паренхиматозные невриты разграничиваются в зависимости от типа пораженных волокон на моторные, сенсорные и вегетативные, а также на аксональные (патология осевых цилиндров) и демиелинизирующие (патология миелиновых оболочек).
Исследования последних лет свидетельствуют о более редком, чем ранее предполагалось, истинно воспалительном поражении периферической нервной системы. Морфологическим субстратом поражения периферических нервов часто являются не воспалительные, а дистрофические изменения аксонов, миелиновых оболочек и интерстициальной соединительной ткани. В связи с этим различные по природе и характеру поражения периферических нервов преимущественно неинфекционного происхождения объединяют термином невропатия (полиневропатии), наряду с традиционными терминами неврит и полиневрит.
Группа полиневропатий (невропатий) включает сосудистые, аллергические, токсические, метаболические поражения периферической нервной системы, а также повреждения, обусловленные воздействием различных физических факторов – механических, температурных радиационных.
Невралгия – это заболевание характеризующееся спонтанными пароксизмами нестерпимых болей в зоне иннервации определенных нервов с образовании сверх возбудимых курковых зон кожи и слизистых оболочек, раздражение которых, например, прикосновение вызывает очередной приступ боли. В промежутках между приступами ни субъективных, ни объективных симптомов раздражения или выпадения функций пораженного нерва не отмечается.
- КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА.
Множественное поражение корешков и нервов. Полирадикулоневриты. Полирадикулопатии. Полиневриты. Полиневропатии (ПН, ПРН).
ПН и ПРН представляют собой большую полиэтиологическую группу болезней, характеризующуюся множественным поражением корешков спинного мозга и периферических нервов. Причины множественного поражения периферической нервной системы могут быть самыми различными: инфекционные (вирусы гриппа, Коксаки, эпидемического паротита, а также микробы дифтерии, дизентерии, тифов и др.); инфекционно-аллергические как первичные, так и вторичные (поствакцинальные и параинфекционные); токсические: эндогенные (при заболеваниях почек, печени и др.) и экзогенные (инсектициды, алкоголь, медикаменты и др.); метаболические (при авитаминозах, эндокринных заболеваниях, особенно при сахарном диабете); сосудистые (в том числе при коллагенозах); наследственные (невральные амиотрофии).
Механизмы повреждения периферической нервной системы многообразны и зависят от этиологии заболевания. В детском возрасте в основе патогенеза чаще лежат инфекционные нейроаллергические реакции. В таких случаях пусковым толчком к развитию болезни являются различные возбудители, часто вирусного происхождения. Под их влиянием формируются новые антигены, способствующие развитию иммунопатологических гуморальных и клеточных реакций, или гиперчувствительности немедленного и замедленного типов. При этом поражается преимущественно периферическая нервная система, но возможны также изменения головного и спинного мозга. При инфекционных заболеваниях любой ПН является по сути ПРН, так как патологический процесс в начали локализуется в корешках и лишь за тем распространяется на периферические нервы (и центральную нервную систему). Большое значение для развития патологического процесса имеют возникающие сосудистые нарушения и демиелинезация. Существенную роль играет также реактивность организма и проницаемость гематоэнцефалического барьера, на которые влияют многие провоцирующие факторы.
ПН и ПРН у детей встречаются реже, чем у взрослых. В детском возрасте преобладают первичные и вторичные инфекционно-аллергические ПРН. При всех видах ПН и ПРН развивается однотипный синдром, характеризующийся следующими основными симптомами: вялым тетрапарезом, более выраженным в дистальных отделах конечностей, болями и нарушениями чувствительности по периферическому полиневритическому типу, различными преимущественно дистальными вегетативными расстройствами.
При множественном поражении корешков с их оболочечными манжетками (содержащими ликвор) в клинической картине появляются черты вовлечения оболочек. При воспалительном процессе выявляются менингеальные мышечно-тонические симптомы, в ликворе повышение содержания клеточных элементов. При аллергических ПРН возникает белково-клеточная диссоциация в отличии от воспалительного ПРН. Повышение содержание белка при нормальном клеточном составе происходит вследствие порозности капиляров. При этом клетки их эндотелия расходятся на столько, что белки сыворотки крови начинают проникать через щели в ликвор, а клетки крови проникнуть еще не могут.
Следует отметить, что в случае преобладания в патологическом процессе невритического компонента указанные нарушения локализуются в дистальных отделах верхних и нижних конечностях; если превалирует поражение корешков, преобладают проксимальные парезы и негрубые расстройства чувствительности.
Инфекционные и инфекционно-аллергические ПН и ПРН.
Первичный инфекционный вирусный ПРН Гийена-Барре характеризуется следующими особенностями. Болеют дети, как правило, старше 2-3 лет. Заболевание нередко провоцирует различные факторы, особенно переохлаждение и ОРЗ. Клиническая картина развивается чаще остро (в течении недели), реже подостро и хронически (на протяжении 2-6 недель и более). Заболевание может начинаться с повышения температуры тела, головной боли. Главным неврологическим синдромом является полирадикулоневритический синдром. В начале обычно появляются парестезии и боли, затем присоединяются выпадения двигательных и чувствительных функций. У преобладающей части больных бывает восходящий тип поражения; реже парезы возникают одновременно во всех конечностях или по нисходящему типу. Иногда они захватывают только ноги, в редких случаях – лишь руки. Характерна симметричность симптоматики. Помимо спинальных нервов в процесс очень часто вовлекаются черепные нервы, особенно VII, IX, X, XII, реже V и III, иногда II пары. Особое место в клинической картине занимают расстройства дыхания и сердечно-сосудистые нарушения при вовлечении в патологический процесс каудальной группы черепных нервов. В спинномозговой жидкости у большинства больных отмечается белково-клеточная диссоциация, которая может сохраняться в течении нескольких месяцев. Примерно у трети детей регистрируются ускоренное СОЭ и небольшой лейкоцитоз. Возможны пневмонии, в редких случаях миокардит.
Первичный инфекционный ПРН, форма Маргулиса, отличается наличием синдрома менингомиелополирадикулоневрита, что проявляется возникновением патологических рефлексов, тазовыми нарушениями по центральному типу, увеличением в ликворе не только уровня белка, но и цитоза. В остальном клиническая картина идентична таковой при болезни Гийена-Барре.
Вторичный инфекционно-аллергический ПРН развиваются как осложнение экзантемных инфекций или профилактических вакцинаций. Неврологические симптомы появляются в сроке от нескольких дней до нескольких недель от начала основного заболевания. Клиническая картина первичных и вторичных ПРН идентичны.
Первичные инфекционные и вторичные инфекционно-аллергические ПНР в большинстве своем протекают доброкачественно и оканчиваются полным выздоровлением. Различают острый период (2-4 недели), восстановительный период (до 2 лет), период резидуальных явлений(после 2 лет). Могут быть летальные исходы вследствие бульбарного паралича, развившегося при быстром прогрессировании ПРН по типу восходящего паралича Ландри.
Другие острые ПН, ПРН. Эти заболевания могут быть первичными и вторичными. Вопрос о вирусной или микробной природе первичных полирадикулоневритов весьма сложен и окончательно не решен. Известно, что нейротропные вирусы поражают избирательно нервную систему, например, вирусы клещевого энцефалита. Логично ожидать, что периферические нервы также должны поражаться определенными вирусами не только вторично, после их воздействия на другие ткани, но и первично.
Дифтерийный полирадикулоневрит.
Дифтерийный ПРН – вызывается поражением корешков и периферических нервов дифтерийным токсином. Дифтерийный токсин фиксируется в основном в периферической нервной системе. Страдают преимущественно передние корешки и корешковые нервы, меньше – более дистальные отделы. Возникает сегментарная демиелинизация без вовлечения в процесс осевого цилиндра, чем можно объяснить регресс параличей.
Ранние параличи развиваются одновременно или через короткие промежутки времени после первых, обычно тяжелых проявлений дифтерии. Они возникают поблизости от первичного инфекционного очага в результате непосредственного контактного связывания токсина нервными веточками, находящимися в пораженных тканях.
Поздние параличи развиваются спустя 1—2 месяца после начала заболевания. По широко принятому мнению, они возникают вследствие проникновения нейротоксина через кровь. Однако и поздние параличи локализуются в зонах, близких к местному очагу дифтерии.
Поражение периферических нервов при дифтерии может иметь ограниченный характер мононевритов или же распространенных полиневритов. При мононевритических формах обнаруживается вовлечение в патологический процесс IX, X, XII пар черепных нервов, иногда страдает и диафрагмальный нерв, с возможным параличом диафрагмы. Наблюдается аспирационная пневмония, которая возникает в результате анестезии зева, гортани, паралича надгортанника, дисфагия.
При ранних формах часто поражаются сердечные ветви блуждающего нерва, появляется брадикардия, затем тахикардия, аритмия; возникают изменения миокарда (причина возможной внезапной смерти). Несколько позже могут присоединиться параличи глазных мышц. Чаще всего избирательно поражаются волокна VIII пары черепных нервов, идущих к аккомодационным мышцам, главным образом m. ciliaris. Клинически это выражается в нарушении процесса чтения при сохранении реакции зрачков на свет, реже наблюдается поражение отводящего и блоковидного нервов.
Полиневритическая форма развивается обычно через несколько недель после острого периода, т.е. в период угасания инфекций. Ей может предшествовать стадия мононевритов или же она возникает самостоятельно. Можно выделить две основные формы дифтерийного полиневрита: амиотрофическую и псевдотабетическую, или атактическую. При первой основными симптомами являются вялые параличи конечностей, иногда распространяющиеся на мышцы шеи и туловища; сухожильные рефлексы обычно исчезают. Нередко к двигательным симптомам присоединяются разной выраженности расстройства поверхностной и глубокой чувствительности, но боли отсутствуют. При псевдотабетической форме параличи отступают на задний план, а в картине болезни преобладают расстройства координации в виде локомоторной и статической атаксии и отсутствия сухожильных рефлексов. Нередко единственным симптомом полиневрита является отсутствие коленных и ахиловых рефлексов. Общая продолжительность дифтерийного полиневрита колеблется от нескольких месяцев до года и больше. Восстановление идет быстрее при атактических и медленнее при паралитических формах. Прогноз становится исключительно серьезным при поражении блуждающего и диафрагмального нервов.
Гриппозный полиневрит. Возможность проникновения вируса гриппа в периферические нервы не доказана. Признаки токсического (отек, стазы, плазморагии) поражения обнаруживались в периферических нервах больных, умерших от гриппа. Однако, описаны истинные полиневриты, развивающиеся обычно спустя 7-14 дней, иногда раньше, после острого периода гриппа.
Развитию полиневрита предшествуют традиционные проявления гриппа. Затем в течении нескольких дней – 1-2 недель возникают признаки вовлечения периферических нервов. Появляются ощущения онемения и боли в дистальных отделах конечностей с постепенным распространением на проксимальные. Наиболее характерны сенсорные формы без парезов, со снижением рефлексов и поверхностных видов чувствительности по полиневритическому типу при относительной сохранности глубокой чувствительности. Иногда обнаруживаются легкие вялые тетрапарезы с чувствительными нарушениями по дистальному типу. Отмечают и вегетативные нарушения: сухость или влажность кожи кистей и подошв, похолодание конечностей, изменение кожной температуры. В крови отмечается ускорение СОЭ, увеличение числа лейкоцитов, чаще без изменения состава форменных элементов.
Состояние больных улучшается уже на 2-3 недели заболевания. Восстановление функций обычно занимает не более 1-2 мес. За это время все клинические проявления могут сгладиться и остаются лишь легкое снижение чувствительности и гипорефлексия.
Ботулиническая полиневропатия сопровождается поражением ряда двигательных функций, но местом воздействия микробных токсинов являются не нервные стволы, а зоны окончаний нервных волокон.
Ботулинический яд – сильнейший из ядов, всегда смертельный при соприкосновении с мозгом. Однако, при приеме внутрь яд не проникает в центральную нервную систему, так как не преодолевает гематоэнцефалический барьер. Местом действия ботулинического токсина остается лишь зона нервно-мышечной передачи. Ботулиническая полиневропатия – не осложнение заболевания, а его проявление. Это по существу первичная полиневропатия, которую долгое время ошибочно относили к токсическим энцефалитам, а в основе описываемого ранее «бульбарного синдрома» (а в действительности полиневропатического) лежит медиаторный нервно-мышечный дефект.
Клинические проявления начинаются уже через несколько часов после употребления недоброкачественных консервов, колбас, в которых размножается бактерия ботулизма. Появляется рвота, понос, боли в животе, сухость слизистых оболочек и кожи. В скоре присоединяются паралич аккомодации, рефлекторная неподвижность, расширенность зрачков, диплопия, расстройства фонации, глотания, слабость мышц шеи. При отсутствии адекватного лечения в 50-60% случаев наступает смерть.
Начинающийся регресс симптомов обычно заканчивается полным выздоровлением.
В начальной стадии болезни решающим фактором для диагностики служит исследование крови для выявления токсина и его типа с помощью биологической пробы на мышах. Брать кровь у больных надо до введения антитоксической сыворотки. Целесообразно исследовать продукты рвотные массы больного.
Дифференциальный диагноз следует проводить с некоторыми энцефалитами, другими полиневропатиями. Особый интерес представляет дифференциальный диагноз с миастенией, проявляющейся синдромом «бульбарного паралича».
Коллагенозные полиневриты (полиневриты иммунных комплексов). Это группа заболеваний связана с патологией соединительной такни, которая, с одной стороны, составляет важную часть сосудистой стенки, а с другой – входит в состав нервных стволов и окружают их. В связи с этим коллагенозы нередко сопровождаются поражением периферической нервной системы. Периферическая нервная система при узелковом периартериите вовлекается в процесс в 25-27% наблюдений, чаще болеют лица мужского пола. Полиневриты при узелковом периартериите протекают, как правило, как множественные асимметричные мононевриты, или как поэтапные множественные мононевриты.
Клиническая картина полиневрита при узелковом периартериите нередко дебютирует как полиневромиозит: появляются стреляющие, жгучие, зачастую невыносимые боли в мышцах и фиброзных тканях. Боли могут предшествовать двигательным нарушениям, но обычно уже в своем начале неврит является смешанным и протекает с двигательными и чувствительными нарушениями. Чаще с разной последовательностью и асимметрично поражаются седалищный, большеберцовый, срединный и локтевой нервы. Нередко встречается преимущественное поражение руки на одной стороне и ноги на другой. Описаны случаи развития полиневрита по типу восходящего паралича Ландри.
Полиневриты при системной красной волчанке наблюдаются у 10-13% больных. Поражения нервной системы при этой болезни обусловлено изменениями мезенхимной ткани, главным образом, сосудов центральной и периферической нервной системы.
Обычно на фоне подострого и хронического течения системной красной волчанки с высокой активностью процесса, во время одного обострения постепенно развиваются симптомы поражения корешков и периферических нервов. Появляются ощущения покалывания, жжения, ползания мурашек в дистальных областях конечностей. Эти ощущения не сопровождаются болями и выраженными двигательными расстройствами. Отмечаются симметричные нарушения преимущественно поверхностных видов чувствительности в дистальных отделах, изредка расстроена и глубокая чувствительность. Иногда процесс охватывает группу каудальных нервов ствола, что влечет за собой бульбарные симптомы. Двигательные расстройства, как правило, незначительные и выражаются в слабости дистальных отделов конечностей; больные жалуются на повышенную утомляемость ног при ходьбе и переносе тяжести. Отмечаются незначительные атрофии мелких мышц кистей, стоп, иногда мышц голени, снижение сухожильных рефлексов. Поражения периферической нервной системы при красной волчанке генерализованные, отличаются большой внезапностью и стойкостью. Вегетативные нарушения при полиневритах при СКВ особенно выражены у детей.
Экзогенно-токсические невропатии.
Различают интоксикации острые (в результате однократного воздействия токсических доз вещества), подострые (при повторном кратковременном воздействии токсического вещества) и хронические (при систематическом воздействии малых доз, вследствие чего постепенно нарастают симптомы отравления).
Характер токсического действия яда определяется не только его физико-химическими свойствами, дозой и продолжительностью действия, но и организменными факторами: путями проникновения яда и индивидуальной чувствительности к нему.
Основная роль в поражении периферических нервов отводится аллергическим реакциям, инактивации ферментов или взаимодействию яда с ко-ферментами, содержащими витамины группы В, необходимыми для поддержания нормальной структуры и функции нервов, нарушению метаболизма липидов и генетических факторов.
Токсический фактор при остром или продолжительном воздействии редко ограничивается патологическим влиянием на одни лишь периферические нервы. Развивается миелополиневропатия или энцефаломиелополирадикулоневропатия. При этом в одних случаях преобладают поражения головного или спинного мозга, в других – периферических нервов.
При экзогенно-токсических полиневропатиях в клинической картине наблюдается полиневритический синдром с двигательными, чувствительными и вегетативными расстройствами. Однако, при отравлении различными токсическими веществами могут преобладать двигательные, или чувствительные, или вегетативные нарушения.
Примером преимущественно двигательной полиневропатии могут служить поражения при отравлении хлорофосом, свинцом, триортокрезилфосфатом.
Примером преимущественно чувствительной и трофической полиневропатии могут служить поражения при отравлении органическими соединениями мышьяка при хроническом алкоголизме.
При отравлении ртуть содержащим инсектофунгицидом гранозаном на фоне токсической полиневропатии с грубыми двигательными, чувствительными и трофическими нарушениями нередко формируется картина рассеянного цереброспинального поражения.
Эндокринные полиневропатии.
Наиболее частой причиной периферической невропатии гормонального характера является сахарный диабет.
Клинические проявления диабетической полиневропатии варьируют в зависимости от типа и локализации поражения. Клинических признаков патогномоничных для диабетической полиневропатии не существует.
Различают невропатию черепных и спинномозговых нервов (дистальная невропатия). При сахарном диабете преобладают чувствительные невропатии. Из черепных нервов чаще страдают чувствительные функции I, II, V, IX, X нервов. Синдром проявляется умеренным двусторонним (не всегда симметричным) снижением обоняния, вкуса, слуха, зрения, возбудимости периферического вестибулярного аппарата. Лишь в редких случаях вовлекаются двигательные (III, V, XI, XII) черепные нервы.
Основным видом поражения спинномозговых нервов является дистальная полиневропатия с гиперестезиями и гипестезиями сначала на ногах, затем на руках. Двигательные расстройства развиваются реже и позже чувствительных. Вегетативные нарушения при диабетической полиневропатии весьма различны по характеру и тяжести (от одной лишь сухости, шелушения и истончения кожи до расшатывания зубов, выпадения волос и трофических язв). Наряду с типичным (дистальным) типом полиневропатии при диабете встречается иногда проксимальный тип.
Наследственные невропатии и поражения периферического отдела вегетативной нервной системы будут рассмотрены в соответствующих методических разработках.
- 2. МОНОРАДИКУЛИТЫ, МОНОРАДИКУЛОПАТИИ. МОНОНЕВРИТЫ, МОНОНЕВРОПАТИИ.
В клинической практике мононевропатии встречаются наиболее часто при туннельных синдромах. Туннельные синдромы в широком смысле слова – это компрессионные мононевропатии. Традиционный термин «неврит» не соответствует существу процесса. Термин «туннельные или капканные синдромы» применяют к компрессиям нервного ствола в соединительно-тканных каналах, отверстиях при уменьшении их диаметра из-за отека или гипертрофии в условиях утолщения нервного ствола.
При любой компрессии нервных стволов необходимо учитывать не только механическое воздействие непосредственно на них, но и нарушение кровообращения в них, ибо вместе с нервными стволами сдавливанию подвергаются и сосуды. Возникновению туннельного синдрома способствуют различные общие заболевания, а также состояние местных структур. Основным фактором местного патологического воздействия является перенапряжение связочного аппарата и мышц, окружающих нерв. При этом возможно как сдавление, так и растяжение нерва. Возникает набухание или асептическое воспаление влагалищ сухожилия, пролиферация соединительно-тканных элементов стенок каналов, гиперплазии фиброзных тканей в местах их прикрепления к костным выступам (остеофиброз).
При обозначении туннельных синдромов подчеркивают либо название канала, через который проходит нерв (синдромы карпального, тарзального каналов), либо название соединительно-тканных и мышечных структур сдавливающих его. Единого мнения по данному вопросу нет.
Приведем примеры некоторых из туннельных синдромов.
Синдром запястного канала (синдром ущемления срединного нерва в запястном канале или стенозирующий лигаментоз поперечных связок).
Этот наиболее часто встречающийся туннельный синдром связан с компрессией срединного нерва в запястном канале отечной и гипертрофированной поперечной связкой, натянутой между лучевыми и локтевыми возвышениями запястья.
В норме срединный нерв не подвергается сдавлению в карпальном канале и движение сухожилий не нарушают его функции. От срединного нерва до входа в карпальный канал отделяется кожная ладонная ветвь нерва, которая распадается в дистальной части канала на мелкие веточки, иннервирующие кожу ладонной поверхности первых трех и половины четвертого пальцев, тыльной поверхности концевых фаланг I-III пальцев, короткую отводящую мышцу I пальца, противопоставляющую мышцу I пальца и червеобразные мышцы II и III пальцев. Кроме того, к поперечной связке фиксирован фиброзными пучками локтевой нерв. В условиях компрессии наступают изменения в ветвях срединного, а нередко и локтевого нерва.
Жалобы сводятся к ночным парестезиям в области кисти, обычно I-III пальцев, а иногда и всех пальцев руки. Больные просыпаются от чувства онемения пальцев, от ощущения распирания в них. Парестезии несколько уменьшаются при опускании руки, после встряхивания ею. Боли усиливаются в горизонтальном положении или при поднимании руки вверх (постуральная провокация) – вероятно, уменьшается гидростатическое давление в капиллярах, питающих срединный нерв, а также при перкуссии или пальпации поперечной связки запястья (симптом Тинеля). Сгибание кисти в течении 2 минут резко усиливает симптоматику (признак Фалена). Чаще наблюдается гипестезия, реже – гиперестезия на ладонной поверхности пальцев и на тыльной поверхности концевых фаланг пальцев. У длительно болеющих развиваются слабость и гипотрофия большого возвышения ладони, у многих изменяется цвет пальцев (цианоз на больной руке).
Заболевание чаще наблюдается у женщин, занимающихся тяжелым ручным трудом (доярки, уборщицы, грузчики, полировщики, каменщики и др.). Реже, чем длительная травматизация, причиной синдрома могут служить остеоартрозы лучезапястного сустава. В развитии дистрофических изменений в поперечной связке ладони, возможно, участвует и вертебральный фактор.
Синдром ущемления большеберцового нерва в пазухе предплюсны (синдром тарзального канала)
На медиальной поверхности голеностопного сустава большеберцовый нерв может быть сдавлен в пазухе предплюсны – в так называемом пяточном канале Рише. Нижний этаж канала с наружи ограничен внутренней поверхностью пяточной кости, а изнутри дупликатурой кольцеобразной связки, образующейся в результате слиянии поверхностного и глубинного апоневроза голени. В дупликатуре располагается приводящая мышца большого пальца. В канале проходят сухожилия задней большеберцовой мышцы, длинного сгибателя пальцев и длинного сгибателя большого пальца. Между двумя последними в верхнем этаже канала и располагается сосудисто-нервный пучок (находящийся в фиброзном влагалище большеберцовый нерв, артерия и вены) нерв лежит снаружи и кзади от артерии, проецируясь на равном расстоянии от ахилового сухожилия и внутренней лодыжки. В нижнем этаже большеберцовый нерв делится на внутренний и наружный подошвенный нервы, иннервирующий кожу подошвы кпереди от пятки и расположенные здесь короткие мышцы.
Компрессия большеберцового нерва в фиброзном влагалище возможно при варикозном стазе, при набухании близлежащего сухожилия и влагалища сгибателя большого пальца особенно при травмах стопы и голени, при форсированной пронации стопы. Указывают на роль длительного стояния, вальгусного плоскостопия, форсированной ходьбы. Описан синдром у больных с тендовагинитом влагалища сухожилий задней большеберцовой мышцы и длинного сгибателя пальцев, с ревматоидным артритом.
Клинические проявления сводятся к жгучим или ноющим болям в области подошвы и пальцев, иногда и в задних отделах голени к ощущениям ползания мурашек, покалывания, жжения, онемения и гипестезии, нередко с гиперпатией в зоне иннервации подошвенных ветвей. Боль может иррадиировать вверх вплоть до коленного сустава. Как и парестезия, она возникает чаще ночью, иногда при ходьбе, нажатии на педали автомобиля. Болевые ощущения усиливаются при сдавливании канала, при поколачивании, а также при пронации и экстензии стопы, резком сгибании в коленном суставе или сдавлении голени манжеткой тонометра в течении минуты (элевационная и туринкетная пробы). Отмечаются легкие парезы сгибателей пальцев, негрубые нарушения потоотделения и трофики кожи на стопе, а иногда и легкая припухлость позади и ниже лодыжки.
3. ПОРАЖЕНИЕ ЧЕРЕПНЫХ НЕРВОВ.
Зрительные невропатии и невриты.
При неврите зрительный нерв поражается в своих периферических разветвлениях, воспринимающих приборах в сетчатке глаза (nueroretitis) или же в ретробульбарной части (neuritis retrobulbaris).
В большинстве случаев ретробульбарный неврит является компонентом при инфекционном (вирусном) поражении ЦНС (рассеянный склероз, оптикомиелит, энцефалит), причем заболевание нередко начинается с поражения зрительных нервов. В других случаях поражение зрительного нерва является следствием воспаления оболочек в оптикихиазмальной части (оптикохиазмальный арахноидит). Изредка зрительные нервы вовлекаются в процесс при распространенном поражении периферической нервной системы.
Изолированное инфекционное поражение зрительных нервов допустимо, хотя этот вопрос не всегда может быть разрешен, так как некоторые заболевания нервной системы начинаются невритом этих нервов за долго до появления других симптомов.
Воротами проникновения инфекции, по-видимому, являются хронические воспалительные процессы лобных и решетчатых пазух, инфекционные заболевания глаз.
При сифилисе (его поздних формах) неврит зрительных нервов может быть обусловлен внедрением в них инфекции, вызывающей дегенеративные изменения в них (серая атрофия зрительных нервов).
Значительно чаще поражение зрительных нервов обуславливаются интоксикацией. Основное значение имеет метиловый алкоголь. При хроническом этиловом алкоголизме, особенно при употреблении плохо очищенного продукта, также может возникнуть токсический неврит зрительных нервов в хронически развивающейся форме.
Глазодвигательные невропатии и невриты.
Существуют несколько анатомических предпосылок совместного или изолированного поражения черепных нервов глазодвигательной группы (III, IV, VI пары).
Особенности расположения в стволе мозга, что обуславливает частое сочетание симптомов их поражения с проводниковыми расстройствами (альтернирующие синдромы).
Наличие специальной ассоциативной системы – заднего продольного пучка, поражение которого обуславливает симптомы, так называемой, межъядерной офтальмоплегии (например, синдром Гертвича-Мажанди).
Наибольшее протяженность на основании черепа отводящего нерва, что делает его максимально уязвимым при процессах на основании черепа и базальной поверхности мозга.
Тесное соседство черепных глазодвигательных нервов в кавернозном синусе, где они располагаются рядом друг с другом и с ветвями тройничного нерва (главным образом, с первой ветвью) и внутренней сонной артерией. По этому патологические процессы в кавернозном синусе ведут к появлению тотальной офтальмоплегии в сочетании с явлениями раздражения и нередко выпадении функции первой ветви тройничного нерва.
Выход из полости черепа группы глазодвигательных нервов и I ветви тройничного нерва – еще одна анатомическая предпосылка одновременного поражения этих нервов с развитием тотальной офтальмоплегии, однако, поражение первой ветви тройничного нерва характеризуется преобладанием симптомов выпадения над симптомами раздражения.
Этиологические факторы, вызывающие поражение глазодвигательных нервов, многообразны. Эти же факторы определяют патогенез: наблюдаются ишемия (при сосудистых заболеваниях), сдавление (при опухолях, аневризмах), прямое инфицирование нерва (при сифилисе, бруцеллезе и др.), инфекционно-аллергические изменения (при гриппозных, энтеровирусных и др.), токсическое поражение – миелинопатия, аксонопатия либо синапсопатия (при дифтерии, ботулизме и пр.).
Клиническая картина также в значительной степени зависит от этиологического фактора.
Сосудистые заболевания.
а)ишемические инсульты, вызывающие ишемию ствола мозга (альтернирующие синдромы Вебера, Бенедикта, Фовилля и др.);
б)ангиоспастический механизм, являющийся ведущим в развитие одной из форм ассоциативной мигрени – офтальмоплегической. При этом приступы гемикранических болей сопровождаются временным нарушением движения глаз. Наиболее часто страдает глазодвигательный нерв, реже – отводящий. Параличи развиваются внезапно на высоте головной боли и нередко сохраняются многие часы и даже дни, когда других проявлений мигренозного приступа уже нет;
в)рецидивирующий паралич глазодвигательного нерва, обусловленный мешотчатой аневризмой супраклиновидной части внутренней сонной артерии. В отличии от офтальмоплегической мигрени в межприступном периоде функция глазодвигательного нерва полностью не восстанавливается;
г)субарахноидальное кровоизлияние из аневризмы. Глазодвигательные нарушения возникают на фоне сосудистой катастрофы, выраженных общемозговых симптомов, менингеального синдрома и геморрагического ликворного синдрома.
2.Травматические поражения. Глазодвигательные нарушения характерные для внутричерепной гематомы, где они служат проявлением вторичного стволового синдрома. В большинстве случаев глазодвигательные нарушения связаны с поражением соответствующих нервов в связи с переломом основания черепа.
3.Инфекционные заболевания. Типичным для туберкулезного менингита, протекающего как базальный менингит, является нередкое поражение отводящего нерва.
Глазодвигательные расстройства наблюдаются при эпидемическом энцефалите, герпетической инфекции, гриппе, ревматизме, сифилисе, при дифтерийной и ботулинической полиневропатии.
При инфекционно-аллергическом синдроме Толосы-Ханта глазодвигательные расстройства сочетаются с болями в области глаза, характерна обратимость симптоматики, наклонность к рецидивирующему течению.
При рассеянном склерозе диплопия нередко является одним из ранних симптомов заболевания.
4.Интоксикация. среди эндогенных интоксикаций, при которых наблюдаются глазодвигательные нарушения, наибольшего внимания заслуживает сахарный диабет. Глазодвигательные нарушения наиболее часты при острой алкогольной интоксикации. При остром отравлении дифенином возможна ротальная офтальмоплегия. При отравлении барбитуратами описана наружная офтальмоплегия. Встречаются глазодвигательные нарушения при тиопенталовом наркозе, при лечении пенициллином.
5.Опухоли. Глазодвигательные нарушения встречаются главным образом при патологическом процессах в области верхней глазничной щели и в глазнице (менингиомы, саркомы, метастазы рака).
6.Наследственные заболевания. Многими авторами описана офтальмоплегическая форма прогрессирующей мышечной дистрофии.
Тригеменальный невриты, невропатии и невралгии.
В составе тройничного нерва имеются три чувствительные ветви, образуемые дендритами тройничного (Гассерова) узла, и двигательный жевательный нерв, образуемый аксонами двигательного ядра. Поражение двигательной части нерва проявляется парезом жевательной, височной и крыловидных мышц; поражение чувствительной части – анестезией и болью в зонах соответствующей иннервации.
Первая ветвь вовлекается в процесс при синдроме верхней глазничной щели, любая из трех ветвей может поражаться при полиневропатиях, невритах или множественных невропатиях и невритах, при воспалительных, опухолевых и других процессах в глазнице, нижней глазничной щели, в челюстях, придаточных пазухах носа, на основании черепа. При вирусном (ветряночном) ганглионите гассерова узла развивается опоясывающий лишай.
Каждый из вегетативных узлов, сопровождающих ветви тройничного нерва (ресничный, крылонебный и ушной), может поражаться при органических процессах в этих образованиях.
Невралгия тройничного нерва.
(болевой тик Труссо)
стоит в центре проблемы лицевых болей.
Классификация:
Первичная или есенциальная (собственно) невралгия тройничного нерва.
Симптоматические тригеминальные боли.
I. Первичная (есенциальная) невралгия тройничного нерва.
Болеют люди пожилого возраста (после 40 лет) и чаще женщины.
Этиология.
Невралгия тройничного нерва является мультифакториальным заболеванием. Указывают на этиологическую роль общих инфекций, хронических местных инфекций, таких как гайморит, атеросклероза сосудов с нарушением васкуляризации нисходящего корешка тройничного нерва, заболеваний зубов, верхней и нижней челюсти, патологического прикуса, узости костных каналов и др. В последние годы стали придавать значение туннельному, компрессионному происхождению тригеминальных невралгий.
Патогенез невралгии тройничного нерва до конца не изучен. Основное в механизме провоцирования болевого приступа придают теперь не Гассеровому узлу, а нарушениям функций нисходящего корешка тройничного нерва. Расположенное в толще ретикулярной формации, оно обладает обширными связями с ядрами VII, VIII и X пар черепных нервов, ретикулярной формации, мозжечком и конечным мозгом. Клетки орального отдела нисходящего корешка обладают той же высокой специализацией, что и высоко дифференцированные структуры эпилептических очагов вообще. Все это приобретает особое значение в силу сходства клинических признаков эпилепсии и невралгии пароксизмальность, мощность проявлений, положительный эффект противоэпилептических средств. Так как невралгические разряды возникают в ретикулярной формации, можно полагать, про патогенетический секрет невралгии в особенности чувствительных клеток ядер ствола и в их взаимоотношениях с ретикулярной формацией ствола. Под влиянием патологических афферентных импульсов, проводимых тройничным нервом, особенно при существовании хронического очага на периферии, у больных с указанной готовностью центров ствола формируется тот мультинейрональный рефлекс, который клинически выражается как невралгия тройничного нерва.
В клинической картине невралгии тройничного нерва как правило выделяют 5 основных особенностей.
Строгая локализация боли на территории, иннервируемым тройничным нервом справа или слева, или в зоне иннервации одной из ветвей тройничного нерва. Чаще всего в зоне II ветви (суборбитального нерва), реже III ветви (подбородочного нерва) и еще реже I ветви (супраорбитального нерва). Каждый приступ начинается с одной и той же территории и лишь в дальнейшем может распространяться на территории других, соседних ветвей тройничного нерва.
Приступообразное течение и характер боли. Речь идет о приступообразном появлении резкой боли сверлящего, дергающего характера чаще всего в кожных покровах, в слизистой или в тех и других, реже в зубах длительностью от нескольких секунд до нескольких десятков секунд с последующим периодом угасания болевого приступа, которым в свою очередь растянут до нескольких десятков секунд. Общая длительность приступа до 1,5-2 минут. Во время приступа больной замирает в страдальческой гримасе, мимическая мускулатура лица чаще в состоянии тонического сокращения, может быть гиперсаливация, усиленное слезотечение, назорея.
Провоцируемый характер приступов с наличием пусковой триггерной зоны, зоны гашетки, раздражение которой (разговор, мимика, пальпация, прием пищи, бритье, даже простая улыбка) может вызвать приступ. Чаще всего это кожа в области носогубной складки, верхней губы, крылья носа, реже бровь и другие участки. Следует отметить, что сильное раздражение этой зоны (сильное давление или укол при исследовании чувствительности) не вызывает приступа и переносится благополучно.
Сразу после приступа наблюдается рефрактерный период длительностью до нескольких минут, когда наличие раздражения корковой зоны не вызывает нового приступа и которым пользуются больные в тяжелых случаях, чтобы принять пищу или произвести туалет лица.
Отсутствие объективных данных при неврологическом осмотре в межприступный период.
Течение заболевания. Частота приступов очень вариабельна. Считается, что 5-10 приступов в день – это еще относительно доброкачественное течение. При тяжелых формах приступы идут один за другим в течении дня. Боль истощает все волевые запасы больного, приводит к кахексии и когда лечение не было разработанным – эти формы приводили к суицидальным попыткам.
Обычно приступы длятся несколько дней или недель, а затем наступает светлый период в несколько месяцев и лет. Доброкачественным течением считается тогда, когда интесивность боли невелика, приступы редки.
Симптоматические тригеминальные боли или симптоматическая тригеминальная невралгия V нерва (синдром Редера, синдром Ханра, синдром Костена, при сирингобульбии, при органических процессах в мостомозжечковом углу: опухоли, воспалительные процессы, аневризмы сосудов и др.).
Симптоматические тригеминальные боли являются весьма частыми и объясняются как физиологическими факторами: богатством чувствительной иннервации; анатомическим фактором: сложностью анатомических связей тройничного нерва, который вовлекается в множественные патологические органические процессы и, наконец, функциональными, психологическими факторами по причине особого значения лица в жизненном стереотипе человека, т.е. его внешнего вида, потребности в ощущении комфорта, связанных с лицом.
Таким образом, причины симптоматической невралгии тройничного нерва чаще всего органические процессы, вовлекающие нерв на различных его анатомических участках.
Клиническая картина.
Самым близким признаком симптоматической невралгии, заставляющей его дифференцировать с истинной невралгией тройничного нерва является тригеминальная локализация боли, которая может соответствовать топографии иннервации тройничного нерва.
Однако, других трех классических признаков: 1)приступообразность; 2) провоцирующий характер болей с наличием курковых (пусковых) зон и 3)отсутствие объективных данных при неврологическом обследовании – либо совсем нет, либо не носят тех черт, которые характерны для истинной невралгии.
Более чаще всего постоянные, хотя на этом фоне могут быть приступы усиления болей, характер болей совсем не тот, они более терпимы. Провокаторы могут быть те же (разговор, прием пищи, бритье), но пусковых зон нет. Наконец, всегда есть объективные симптомы: снижение корнеального рефлекса, гипестезия, не говоря уже о патологии двигательной порции тройничного нерва, или других черепно-мозговых нервов так или иначе участвующих в иннервации лица (VI,VII,VIII,IX,X, XI,XII).
Все это заставляет думать о симптоматической невралгии тройничного нерва.
ЛИЦЕВЫЕ НЕВРИТЫ И НЕВРОПАТИИ
К невритам лицевого нерва в истинном понимании следует относить первичные или вторичные воспалительные поражения ствола нерва на различных уровнях. Кроме невритов, необходимо различать невропатии лицевого нерва компрессионно-ишемического генеза. Дифференцировать эти патологические процессы довольно сложно.
Невриты лицевого нерва (как и невропатии) являются одной из самых частых форм поражения периферической нервной системы в детском возрасте. Это обусловлено особенностями анатомического расположения нерва и его взаимоотношением с соседними образованьями. Так, в узком лицевом канале пирамиды височной кости лицевой нерв занимает 40-70% площади его поперечного сечения. В остальной части канала располагается обильно васкуляризованная рыхлая соединительная ткань, что предрасполагает к компрессии нерва в следствии даже небольшого отека. Кроме того, возможна врожденная аномалия канала (сужение, незакрытие).
Невриты лицевого нерва обычно встречаются у детей школьного возраста. Возникновение вялого паралича мимических мышц у детей первых трех лет жизни требует в каждом конкретном случае исключения понтинной формы полиомиелита.
Этиология. Патогенез.
Причины поражения лицевого нерва весьма разнообразны. Инфекционная теория; которую отстаивало большинство авторов, в настоящее время имеет лишь историческое значение. Оставлен и термин «неврит», адекватен лишь для истинного воспаления нерва (контактного или гематогенного). В большинстве случаев процесс не воспалительный, поэтому более правомочен термин «невропатия».
Различают первичные невриты лицевого нерва, которые, как правило, инфекционно-аллергический характер и вторичные – отогенного и другого генеза.
Первичные невриты инфекционного генеза обычно вызываются вирусами герпеса (синдром Ханта), эпидемического паротита, энтеро- и арбовирусами. В возникновении так называемых простудных невритов определенную роль играют аллергические воздействия, а также общее или локальное переохлаждение лица. В этих случаях обнаруживают картину не неврита, а заболевания, возникающего в следствии ишемической аноксии. Причем нерв поражается не столько в следствии спазма сосудов, сколько в результате последующего их расширения, сопровождающегося развитием отека. Возникающий отек ведет к сдавлению вен и стенок лимфатических сосудов, что еще больше усугубляет отек и дегенерацию нервных волокон в плотном канале, чаще справа, где канал уже. В патологический процесс часто вовлекаются регионарные околоушные и шейные лимфатические узлы, возникают препятствия оттоку лимфы от тканей, окружающих нерв. Эти данные позволяют рассматривать процесс как туннельный синдром ущемления нерва в узком канале.
Ущемлению нерва в канале способствуют, видимо, индивидуальные особенности канала и нерва. Семейные случаи описывались многими отечественными и зарубежными авторами. Поражению нерва в его узком канале способствуют измененные условия его васкуляризации, в частности, повышение тонуса, понижение эластичности, увеличение скорости распространения пульсовой волны в системе наружной сонной артерии. Большое значение придают преморбидной неполноценности вегетативно-сосудистых аппаратов нерва и организма в следствии перенесенных и сопутствующих заболеваний. Патологической вазомоторной реакции в тканях канала при наличии предрасполагающих условий может способствовать охлаждение, особенно лица и шеи. Допускают роль холода в качестве не только раздражителя кожи в рефлекторной вазомоторики, но и фактора активации криоаллергенов. Эти и другие аутоаллергены, также как и экзогенные аллергены признаются возможными и реальными факторами развития лицевой невропатии.
Вторичные невриты лицевого нерва имеют преимущественно отогенное происхождение и наблюдаются при отитах, мастоидитах, евстахеитах. Поражение лицевого нерва может наступить при туберкулезном менингите, острых лейкозах, инфекционном мононуклеозе, токсоплазмозе и при других инфекционных заболеваниях.
Невропатии лицевого нерва возникают при переломах основания черепа, проходящих через пирамиду височной кости.
В возникновении парезов мимической мускулатуры определенную роль играют наследственные факторы и врожденные аномалии. Синдром Мелькенсона-Розенталя является наследственным синдромом. Клинически проявляется рецидивирующим одно- или двухсторонним невритом лицевого нерва, рецидивирующим отеком лица (главным образом губ). Этот синдром наследуется по аутосомно-доминантному типу.
Синдром Мебиуса, или глазолицевой паралич, характеризуется врожденным недоразвитием глазодвигательного, лицевого, языкоглоточного и добавочного нервов.
Клиника.
Невриты и невропатии лицевого нерва развиваются остро или подостро, что зависит от их этиологии. Ведущим клиническим синдромом заболевания является односторонний периферический парез или паралич мимической мускулатуры. Лицо на пораженной стороне становится маскообразным, асимметричным при улыбке, плаче. Больной не может наморщивать лоб, зажмурить глаз на стороне поражения. При попытке это сделать верхнее веко не опускается, а глазное яблоко поворачивается кверху и несколько кнаружи (симптом Белла). В покое глазная щель широко раскрыта, бровь, нижнее веко и угол рта несколько опущен, носогубная складка сглажена. При показывании зубов угол рта оттягивается в здоровую сторону. Больной не может надуть щеки (пораженная сторона парусит), вытянуть губы в трубочку, свистнуть, плюнуть. На пораженной стороне отсутствует надбровные, назопальпебральный, корнеальный и конъюнктивальный рефлексы.
В начале развития невритов нередко возникают боли в области сосцевидного отростка, а иногда в области уха и лица. Это обусловлено наличием анастомозов между лицевым и тройничным нервами.
При поражении лицевого нерва, кроме ведущих двигательных дисфункций наблюдаются и сопутствующие расстройства, обусловленные одновременным поражением большого каменистого нерва, стременного нерва, промежуточного нерва. Это играет важную роль в диагностике топики поражения лицевого нерва.
В случае поражения лицевого нерва в области костного канала выше ответвления большого каменистого нерва наступает сухость глаза, гиперакузия, расстройства вкуса на передних 2/3 языка, иногда сухость во рту.
Если процесс локализуется на уровне коленчатого узла, развивается синдром Ханта (одна из форм опоясывающего герпеса). Этот синдром проявляется сильной болью в области уха, нередко с иррадиацией на одноименную половину лица, шею, затылок. Кроме того, появляются герпетические высыпания в области наружного слухового прохода, ушной раковины, мягкого неба и небных миндалин. Снижается вкус на передних 2/3 языка, возникает слезотечение.
Патологический процесс, локализующийся между большим каменистым и стременным нервами, вызывает слезотечение, гиперакузию, снижение вкуса на передних 2/3 языка и сухость во рту. Аналогичная симптоматика, за исключением гиперакузии, наступает при поражении лицевого ниже стременного.
При поражении лицевого нерва в области, располагающейся ниже ответвления барабанной струны, наступают только паралич мимической мускулатуры и слезотечение.
Течение. Прогноз.
Невриты и невропатии лицевого нерва в подавляющем большинстве наблюдений (80-95%) заканчиваются полным восстановлением функций мимических мышц. Прогноз зависит от этиологии заболевания и характера изменений лицевого нерва.
Восстановление функции лицевого нерва начинается с появления активных движений в верхней половине лица, а затем – в нижней. При неполном восстановлении функции могут развиться контрактуры паретичных мышц. В механизме их возникновения определенную роль играет патологическая афферентация, поступающая из измененного нервно-мышечного аппарата и приводящая к усилению активирующих влияний ретикулярной формации. В результате нарушается взаимодействие лицевого нерва с другими черепными нервами, вследствие чего усиливается приток импульсов к ядру лицевого нерва. Это вызывает стойкое повышение тонуса мимической мускулатуры.
Контрактуры мимических мышц обычно проявляются сужением глазной щели, подтягиванием кверху угла рта на стороне поражения. При этом возникают неприятные ощущения и болезненные мышечные спазмы на стороне пареза, развиваются патологические синкинезии, любое физическое и эмоциональное напряжение способствует еще большему сужению глазной щели и подтягиванию кверху угла рта. Кроме того, во время жевания усиливается слезотечение (симптом «крокодиловых слез», Богорад). Одновременно с синкинезиями появляются тики в паретичных мышцах. Выраженность контрактур бывает различной. Относительно редко течение неврита лицевого нерва носит рецидивирующий характер. Рецидивы могут возникать как на пораженной стороне, так и на противоположной.
Диагностика поражения лицевого нерва не вызывает особых затруднений. На основании анализа предшествующих и сопутствующих повреждению нерва заболеваний нередко удается различить невриты и невропатии, а среди невритов выделить их первичные и вторичные формы. Сложнее установить этиологию первичных невритов. Для этого необходимо проводить вирусологические и иммунологические исследования. Однако и они, к сожалению, относительно редко дают положительный ответ. Поэтому среди невритов большой удельный вес занимают так называемые идиопатические невриты лицевого нерва, т.е. невриты неясной, очевидно вирусной, этиологии.
Неврит и невропатию лицевого нерва необходимо дифференцировать от понтинной формы полиомиелита и полиомиелитоподобных заболеваний, от процессов в области мостомозжечкового угла (арахноидит, опухоль). Поражение лицевого нерва может возникать при опухолях, энцефалитах, сосудистых заболеваниях в области ствола мозга.
При полиневритах (полирадикулоневритах) поражение лицевого нерва, как правило, бывает двухсторонним, нередко асимметричным и сопровождается поражением других отделов периферической нервной системы.
КОХЛЕАРНЫЕ И ВЕСТИБУЛЯРНЫЕ НЕВРОПАТИИ
Кохлеарные и вестибулярные порции VIII нерва изолированно или совместно вовлекаются в процесс при воспалительных, травматических и других процессах в лабиринте, пирамиде височной кости или в оболочках на основании черепа, при сосудистых и дегенеративных процессах нервной системы, при диабете, нефрите, болезнях крови, интоксикациях (особенно лекарственных). Наиболее часто кохлеовестибулярные невропатии возникают при гриппозно-парагриппозной инфекции и интоксикациях.
По аналогии с невропатиями других нервов можно полагать, что в этиологии и патогенезе невропатии VIII нерва важную роль играют органические и функциональные нарушения сосудов нерва, туннельные и другие механизмы.
При кохлеарных и вестибулярных невропатиях развивается периферический кохлеовестибулярный синдром. К нему относится поражение нейроэпителиальных клеток вестибулярной и улитковой порции VIII нерва спирального и вестибулярного ганглия, корешка VIII нерва во внутреннем слуховом проходе и в мостомозжечковом углу.
Поскольку в лабиринте, в вестибулярной части VIII нерва все вестибулярные рецепторы и пути находятся в непосредственной близости, это ведет к тому, что при периферическом поражении все слагаемые вестибулярной реакции (головокружение, нистагм, вестибуловегетативные, вестибулодвигательные) протекают однонаправленно: одновременно повышаются, понижаются, либо выпадают. Отмечается также параллельное изменение вестибулярной функции и слуха.
Головокружения связанные с поражением периферического отдела вестибулярного аппарата обычно имеют яркий вращательный характер. Отмечается внезапное начало и почти такое же внезапное прекращение головокружения. Приступы длятся от нескольких секунд до нескольких часов. Векторные характеристики иллюзии движения от приступа к приступу не меняются поэтому во время атаки больные испытывают однородные ощущения. Приступ головокружения сопровождается спонтанным горизонтальным или горизонтально-ротаторным нистагмом, амплитуда и частота которого всегда выше в сторону поражения. Между интенсивностью нистагма и головокружением имеется прямая зависимость: чем интенсивнее нистагм, тем интенсивнее периферическое головокружение, и наоборот. Периферическое вестибулярное головокружение сопровождается вегетативной реакцией (рвота, бледность кожных покровов, колебания частоты пульса и артериального давления), а также статокоординаторными расстройствами, которые всегда односторонние и развиваются на стороне поражения. Одновременно с вестибулярными расстройствами наблюдается нарушение слуховой функции (шум в ухе, снижение слуха).
Периферический кохлеовестибулярный синдром можно разделить на лабиринтный и корешковый. Для того и другого синдрома характерны параллельные нарушения слуха и вестибулярной функции, и однонаправленность всех компонентов вестибулярной реакции. Однако между ними есть существенные различия. При корешковом синдроме головокружения либо отсутствуют, либо проявляются в виде нарушения равновесия (ощущение «проваливания», падения). Системное головокружение встречается редко.
При корешковом поражении в отличии от лабиринтного в процесс нередко вовлекаются VII,V,VI,IX и X черепные нервы, более часто обнаруживается влияние на вестибулярные ядра ствола мозга с появлением центрального вестибулярного синдрома (вертикальный, диагональный или стойкий и длительный горизонтальный нистагм, нарушение оптокинетического нистагма и др.).
Корешковый синдром поражение VIII нерва занимает как бы промежуточное положение между лабиринтным и центральным кохлеовестибулярным синдромом.
ЯЗЫКОГЛОТОЧНЫЕ НЕВРАЛГИИ И НЕВРИТЫ
Языкоглоточная невралгия. Наиболее частая форма поражения языкоглоточного нерва – языкоглоточная невралгия. Это пароксизмальная невралгия с локализацией болей и курковых зон в области территории иннервации языкоглоточного нерва. Заболевание встречается достаточно редко и составляют от 0,75 до 1,1% больных невралгией тройничного нерва.
При невралгиях языкоглоточного нерва основное значение в происхождении заболевания имеет компрессионный фактор (гипертрофированный шиловидный отросток височной кости, оссифицированная шилоподъязычная связка, расширенные или удлиненные сосуды, обычно задней нижней мозжечковой и позвоночной артерии.
Ведущим клиническим проявлением невралгии языкоглоточного нерва служат кратковременные пароксизмальные боли. Их продолжительность может не превышать 1-2 мин, но чаще они длятся не более 20 секунд. Больные характеризуют боли как жгучие, простреливающие, напоминающие удар током. Интенсивность их различна – от умеренных до нестерпимых. Приступы провоцируются разговором, приемом пищи, смехом, зеванием, движением головы, изменением положения туловища. Количество приступов в течении дня от нескольких до бессчетных (невралгический статус).
Первичная локализация болей чаще всего соответствует корню языка, глотке, небным миндалинам, реже находится на боковой поверхности шеи, за углом нижней челюсти. Курковые зоны являются одним из наиболее характерных признаков языкоглоточной невралгии. Наиболее типично их расположение в области миндалин, корня языка, в козелке уха. Боли часто распространяются в глубину уха, глотку, кпереди от козелка и в боковые отделы шеи. Нарушения чувствительности в виде гипер- или гипестезии выявляются у половины больных. Чувствительные расстройства локализуются в зонах наибольшей выраженности боли – чаще всего в корне языка, реже в задних отделах мягкого неба. По мере уменьшения болевых приступов и исчезновения курковых зон нарушения чувствительности регрессируют.
Одним из наиболее характерных признаков невралгии языкоглоточного нерва служит болезненность при пальпации точки за углом нижней челюсти.
НЕВРАЛГИЯ БАРАБАННОГО НЕРВА
Поскольку барабанный нерв – ветвь языкоглоточного нерва, невралгию барабанного нерва можно рассматривать как парциальную невралгию языкоглоточного нерва.
Заболевание характеризуется приступами ломящих болей длительностью от нескольких секунд до 10 мин и более. Боли локализуются в наружном слуховом проходе и прилежащей к нему области, нередко в глубине уха. В отличии от невралгии языкоглоточного нерва при поражении барабанного – приступ не провоцируется какими-либо раздражителями, а возникают спонтанно. Приступ может сопровождаться ринореей. После приступа могут сохраняться зуд и тупая боль в наружном слуховом проходе, ощущение жжения в лице. При объективном исследовании в момент приступа или сразу же после него иногда отмечаются болезненность при пальпации наружного слухового прохода, отечность и гиперемия его задней стенки.
Другие формы невропатии языкоглоточного нерва встречаются редко. Характеризуются постоянными болями в области уха, корня языка, дужек миндалин, затруднением глотания. Примером могут быть гломусные опухоли, при которых возможны подобные симптомы.
БЛУЖДАЮЩИЕ (ВАГУСНЫЕ) НЕВРАЛГИИ И НЕВРИТЫ
Поражение блуждающего нерва возникает в редких случаях его сдавления сосудами, новообразованиями в области яремного отверстия на шее и в средостении, реже интракраниально. Возможны воспалительные (при энцефалитах) и токсические (в частности при дифтерии зева) поражения. Заболевание характеризуется явлениями раздражения (кашель, замедление пульса) и выпадения (осиплость голоса, нарушение глотания и др.). Своеобразной формой патологии блуждающего нерва является невралгия его ветви – верхнего гортанного нерва.
Этиология и патогенез невралгии этого нерва неизвестны. Учитывая, что клиническая картина типична для пароксизмальной невралгии можно предполагать, что в большинстве случаев в основе заболевания лежит компрессионный механизм, вероятно, сдавление верхнегортанного нерва при прохождении его внутренней ветви через щитоподъязычную мембрану.
Невралгия верхнегортанного нерва проявляется односторонними притступообразными болями, продолжающимися в течении нескольких секунд и локализованных в области гортани. Провоцирующими факторами неврологических прострелов являются глотание, прием пищи. Курковые зоны не выявляются. Болевые пароксизмы чаще всего сопровождаются сильным кашлем, общей слабостью, нередко обморочными состояниями. На боковой поверхности шеи, выше щитовидного хряща (место прохождение гортанного нерва через щитовидную мембрану) определяется болезненная точка.
Подъязычные невропатии.
Как изолированные, так и сочетанные поражения опдъязычного нерва встречаются очень редко. Основные виды невропатии, чаще являющейся компрессионной, можно различать в зависимости от уровня поражения.
Внечерепные поражения.
Компрессия нерва, в том числе его шейной петли, изредка обуславливается удлиненной петлеобразной внутренней сонной, перекрестная компрессия подъязычного нерва наружной и внутренней сонными артериями встречается при сочетании латерального смещения наружной сонной и высокого уровня деления общей сонной артерии. Хирургическая коррекция патологического контакта способствует быстрому регрессу проявлений подъязычной невропатии.
Внутриканальные поражения.
Описана компрессионная подъязычная невропатия в следствии сдавления корешка патологической сетью сосудов артериовенозной мальформации, расположенной в канале подъязычного нерва.
Внутричерепные поражения.
Сдавление корешка подъязычного нерва отмечается казуистически редко и обусловлено смещенной петлей расширенной позвоночной артерией.
4 Радикуло-ганглионит
Опоясявающий лишай (herpes zoster) – инфекционное заболевание, вызываемое нейротропным вирусом, близким к возбудителю ветрянной оспы. В основе болезни лежит воспаление одного или нескольких спинномозговых узлов. Воспалительные процесс, как правило, захватывает и задние корешк. Вирус herpes zoster может вызвать поражение и узлов черепных нервов, которые являются гомологами спинномозговых узлов.
Болезнь начинается внезапно, остро, без всяких предвестников. Возникает общее недомогание, головная боль, незначительное повышение температуры, иногда желудочно-кишечные расстройства. Этот перид болезни часто мало выражен, проходит незамеченным и больные переносят его на ногах. Длится он 2-3 дня. Затем появляются очень резкие симптомы радикулопатии: жгучие боли, постоянные или приступообразные, иррадиирующие из позвоночника в зону иннервации одного или нескольких корешков. Иногда больные жалуются не столько на боль, сколько на зуд. Кожа в области соответствующих дерматомов краснеет. Через 1-2 дня на этом ограниченном участке появляется группа папул воспалительного характера, окруженных красноватым венчиком. В течении 2-3 дней папулы превращаются в пузырьки, наполненные серозной жидкостью. Еще через 3-4 дня пузырьки становятся гнойными и превращаются в корочки желто-бурого цвета. После отпадения этих корочек стойких изменений на коже, как правило, не бывает. Исключение составляют геморрагические формы опоясывающего лишая, после которых на коже остаются рубцы (herpes zoster gangraenosus).
Характерна локализация высыпаний: пузырьки располагаются только с одной стороны – от позвоночника к стернальной линии, по ходу одного или нескольких спинномозговых корешков. Такое расположение сыпи встречается наиболее часто. Но сыпь может локализоваться и на руках, на ногах (редко), при этом тоже только с одной стороны и тоже в ограниченных корешковых зонах. При ганглионите гассерова узла герпес локализуется на лице в области иннервации той или иной ветви тройничного нерва. Пузырьки (и гнойнички) могут оставаться изолированными или же сливаться, занимая сплошной участок кожи (сливная форма).
Ганглионит, вызванный herpes zoster, длится обычно 3-6 недель и проходит бесследно. Геморрагические формы протекают тяжелее и более длительно (2-3 месяца). У пожилых людей herpes zoster может оставлять после себя стойкие мучительные боли (постгерпетическая невралгия).
Опасным осложнением поражения гассерового узла является высыпание пузырьков на роговице, что может вызвать кератит с последующим снижением зрения.
Herpes zoster opticum (синдром Ханта), обусловленный поаржением ganglion geniculi и прелегающего к нему лицевого нерва, а иногда и улиткопредверного нерва, проявляется наличием высыпаний на коже ушной раковины и наружного слухового прохода, резкими болями в ухе и в лице, параличом мимических мышц, тугоухостью и головокружением. Изредка наблюдаются случаи герпетического поражения языко-глоточного, блуждающего нервов.
5.Травматические поражения периферических нервов.
Травматические поражения нервных стволов часто встречаются в связи с бытовым, транспортным или производственным травматизмом. В большинстве случаев в мирное время травмируются нервы верхних конечностей (около 90% всех травм) и только небольшой процент приходится на нервы ног. Особенно часто поражается плечевое сплетение, затем лучевой нерв. Несколько реже травмируется локтевой, намного реже -срединный нерв. Комбинированное поражение локтевого и срединного нервов -встречается нередко.
На нижней конечности в мирное время травмируется почти исключительно седалищный нерв и его ветви -большеберцовый и малоберцовый нервы.
В военное время нервы рук травмируются вдвое чаще, чем нервы нижних конечностей.
Травматические поражения периферических нервов могут быть прямыми, когда нерв страдает вторично вследствие вовлечения в процесс окружающих его тканей.
Травма может вызвать сотрясение нерва (commotio), ушиб (kontusio), сдавлениe (comprecio), растяжение и разрыв.
Сотрясение нерва характеризуется отсутствием в нем грубых анатомических изменений. Клинически оно может проявиться полным выпадением функций нерва, которое (через 15-25 дней) сменяется почти полным их востановлением.
Ушиб нерва вызывает в нем изменения, видимые микроскопически, а иногда -макроскопически. Поражаются при этом как нервные волокна, так и соединительнотканные оболочки ствола. Нередко иммеется интерстициальная гематома. Анатомическая непрерывность нерва при ушибе нерва не нарушается.
Особенно часто наблюдается сдавление n. radialic и n.peroniuc. Сюда относятся сдавление нерва во время сна, костыльные параличи, поражения малоберцового нерва при плохо наложенной неподвижной повязке, параличи от жгута. Непрерывность ствола при компрессии не нарушается, нервные же волокна, из которых слагается нерв, подвергается глубоким изменениям.
Растяжение нерва нередко вызывает гибель осевых цилиндров и в тех случаях, когда анатомическая непрерывность ствола сохраняется. Травма может повлечь за собой полный разрыв нерва. Чаще других нервов разрываются столы плечевого сплетения при резкой внезапной тракции верхней конечности по ее длине.
Общая симптоматология. Травма нерва вызывает полное или частичное выпадение его функций. Явления выпадения нередко сочетаются с явлениями раздражения. В некоторых случаях последние доминирует в клинической картине -тогда говорят о ирритативном синдроме. В двигательной сфере травма нерва вызывает вялые парезы и параличи мышц иннервируемых им дистальные места повреждения. В соответствующих мышцах со 2-ой недели после травмы развивается атрофия, причем еще до их появления на ЭМТ регистрируется нарушение скорости проведения вызванного импульса до «биоэлектрического молчания» при полном перерыве нерва. Чувствительные расстройства носят периферический мононевритический тип, то же относится к вегетативным и трофическим расстройствам.
Распознавание травмы периферического нерва в большинстве наблюдений не представляет затруднений. Основной трудностью является установление характера повреждения -полного или неполного перерыва. Выяснение этого вопроса дает возможность выбрать средства лечения, в частности хирургического.
Дифференциальный диагноз между сотрясением, ушибом или сдавлением периферических нервов нередко ставится только после более или менее длительного наблюдения. О полном анатомическом перерыве нерва свидетельствуют следующие данные: полный паралич всех мышц, иннервируемых пораженным невром, анестезия всех видов чувствительности в автономной области данного нерва. Боль отсутствует не только при уколе, но и при нанесении резкого раздражения иглой. Появляются местные признаки паралича вазоконстрикторов -цианоз, снижение кожной температуры, наблюдается ангидроз. На ЭМТ -регистрируется «биоэлектрическое молчание» -прямая линия.
Отсутствие существенной положительной неврологической динамики, стойкость симптомов, несмотря на лечение, характерны для анатомического перерыва пораженного нерва.
Важной особенностью травматический повреждений периферических нервов является одновременное поражение сосудов, сопутствующих травмированному нерву. Кровеносный сосуд может пострадать непосредственно в момент действия травмирующего агента или же вовлекается в процесс позже. Нередко при травме имеется настоящий сосудисто -нервный синдром, обусловленный ранением сосудисто -нервного пучка.
Правильно распознать сочетанное поражение сосуда и нерва, дифференцировать в клинической картине явления, зависящие от повреждения нерва или от травмы сосуда, весьма трудно.
Остановимся на клинической картине наиболее часто встречающихся травматических поражений периферической нервной системы.
Симптоматология поражения отдельных нервов, сплетений и корешков определяется функцией иннервируемых тканей, мышц, кожи и др. Некоторые комплексы нервных стволов повреждаются одновременно и так часто, что выделены типичные синдромы. Относительно нередки поражения плечевого сплетения. Выделяют верхний, нижний и тотальный синдромы поражения плечевого сплетения.
Верхний паралич Дюшенна -Эрба возникает при поражении первичного ствола плечевого сплетения (СV -СVI). Выпадает функция мышц проксимального отдела руки: дельтавидной, дву -и трехглавой, внутренней плечевой, плечелучевой и короткого супинатора. Явления раздражения и выпадения чувствительности локализуются в наружных отделах плеча и предплечья.
Нижний паралич Дежерин -Клюмпке возникает при поражении нижнего первичного ствола (СVIII -ThI). Это паралич мышц дистального отдела руки: сгибателей пальцев, кисти и ее мелких мышц. Явления раздражения и выпадения чувствительности локализуются на коже внутренних (ульнарных) отделов кисти и предплечья, возможна и гипестезия всех пальцев.
Тотальный паралич (поражение всего сплетения) выражается явлениями выпадения двигательных функций и чувствительности во всей руке.
Синдромы поражения периферических нервов.
Лучевой нерв. При его поражении возникает паралич всех иннервируемых мышц; становятся невозможными разгибание предплечья, кисти и основных фаланг, супинация разогнутой руки. Пальцы согнуты в основных фалангах. Зона анестезии ограничивается обычно небольшим участком тыльной поверхности I пальца и промежутка между I и II пястной костями.
Локтевой нерв. При его поражении возникает слабость мышц, сгибающих кисть и отводящих ее в локтевую сторону, сгибающих конечные фаланги IV -V пальцев и приводящих I палец. Ограничивается подвижность V пальца, наступает гипотрофия гипотенера. Кисть принимает типичное положение: пальцы в основных фалангах резко разогнуты, а в остальных согнуты («когтистая кисть»). Больной не может царапать ногтем V пальца, писать, поймать мяч, считать деньги, удержать лист бумаги I и II пальцами. Отмечается анестезия в области V пальца и гипотенора.
Срединный нерв. При его поражении возникает паралич иннервируемых им мышц: становятся невозможными пронация, сгибание кисти, I, II и III пальцев. Наступает гипотрофия тенора, I палец лежит рядом со II, кисть становиться плоской («обезьянья лапа»). Из-за слабости сгибателей I палец не участвует в сжатии кулака, а также в «пробе мельницы» (при скрещенных пальцах невозможно вращение одного пальца вокруг другого). Гипестезия отмечается на ладонной поверхности пальцев и кисти, не захватывая V палец, половину IV и тыльную часть I пальцев. Развиваются грубые трофические. Секреторные и вазомоторные нарушения, гиперпатия и нередко каузалгия.
Малоберцовый нерв. При полном травматическом перерыве малоберцового нерва наступает парез всех мышц, разгибающих стопу и пальцы, отводящих стопу. Отвисание стопы вынуждает больного при ходьбе сильно поднимать ногу, чрезмерно разгибать ее в коленном и тазобедренном суставах, что делает походку очень характерной, похожий на шаг петуха (степаж). Выявляется анестезия по наружному краю голени и по тыльной поверхности стопы.
Большеберцовый нерв. При его поражении невозможно сгибание стопы и пальцев и ограничено приведение стопы. Вследствие преобладания перониальных мышц стопа отведена наружу и несколько пронирована. Паралич межкостных мышц ведет к когтеобразному положению пальцев. Анестезия выявляется в области подошвы, наружного края стопы и в зоне пяточного сухожилия.
Седалищный нерв. При поражении ствола седалищного нерва наступает полный паралич стопы и пальцев. Ходьба резко затруднена, так как отсутствует сгибание в коленном и голеностопном суставах. Развиваются мышечные атрофии бедра, голени, снижается ахилов рефлекс. Гипестезия в области подошвы, тыльной поверхности стопы, по наружному краю голени, стопы. Повреждение седалищного нерва нередко сопровождается каузалгией и развитием трофической язвы на стопе.
- ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ ПЕРИФЕРИЧЕСКОЙ НЕРВНОЙ СИСТЕМЫ
Полирадикулонейропатии.
Недифференцированное лечение.
Традиционные методом терапии является применение глюкокортикоидов. Но данные об их эффективности противоречивы. Существуют разные схемы лечения с применением как нарастающих, так и убывающих доз.
Назначают с 10 мг преднизолона с повышением в течение месяца до 60 мг. А затем снижением до первоначальной дозы в течение месяца. Такая схема лечения избрана для выяснения первоначальных реакций на гормональное лечение. При неблагоприятных реакциях можно быстро прекратить гормональную терапию в самом начале. По другой схеме назначают гидрокортизон в/в струйно по 250 мг 2 раза в сутки в течение 3 дней, с последующим уменьшением доз.
При развитии бульбарных нарушений показаны максимальные дозы глюкокортикоидов, в том числе в/в до 1 г(1000 мг) преднизолона.
В связи с возможной ролью аутоиммунных механизмов оказалась успешной попытка лечения плазмаферезом, однако данные об этом противоречивы. В качестве вспомогательного препарата назначают фосфаден по 2 ампулы (в ампуле 20 мг) 2 раза в день, аденил по 1 ампуле (50 мг) 2 раза в день.
Если полирадикулоневропатии сопровождаются сильной болью, то необходима противоболевая терапия.
Большое значение имеют массаж и ЛФК. В подостром и хроническом периодах при нормальной температуре назначают общее ультрафиолетовое облучение, электрофорез новокаина, фосфора, калия или йода по общей методике или продольно, чередуя верхние и нижние конечности. Положительно действуют четырехкамерные ванны, электрическое поле УВЧ. Применяют также парафин или озокеритолечение. Грязевые аппликации назначают на соответствующие сегменты позвоночника и на пораженные конечности.
При тяжелых парезах необходима правильная укладка конечностей (упоры стоп). Массаж начинается с недифференцированного общего воздействия, а затем переходят к избирательному массажу паретичных мышц.
ЛФК назначают по возможности раньше, применяют вначале пассивные, а затем и активные упражнения.
Дифференцированное лечение полирадиколоневропатий.
При эндогенных интоксикациях основное лечение должно быть направленно на соответствующее заболевание, например, диабет, нефропатия.
Если полирадикулоневропатия обусловлена экзогенными интоксикациями, то необходимы их устранение, дезинтоксикационная терапия, при некоторых отравлениях - специфические антидоты. При алкогольной полирадикулопатии применяются большие дозы (до 100 мг) витамина B1, а также витамина B12.
В случаях полинейропатии у больных с коллагенозами указанная выше терапия глюкокортикоидами становится специфической. Кроме того, назначают антигистаминные препараты (пипольфен и др.), анальгетики, витамины группы B, АТФ.
При полинейропатиях, обусловленных нарушением обмена веществ, по возможности проводится корригирующее лечение либо больные получают специальную диету.
МОНОНЕВРОПАТИИ
Лечение нейропатии лицевого нерва.
В остром периоде при, так называемых, идиопатических или простудных нейропатий лицевого нерва показана, главным образом, глюкокортикоидная терапия, обладающая противоотечным, антигистаминным и иммунодепрессирующими свойствами. В первые три дня острого периода при отсутствии противопоказаний вводят в/в струйно гидрокартизон по 125 ЕД 2 раза в сутки, затем назначают преднизолон внутрь, начиная с 40 мг/сутки с прогрессирующим снижением доз, курс лечения продолжается 2 -3 недели. Пенициллин по 24 млн ЕД/сутки назначается при отогенных поражениях лицевого нерва. Дезоксирибонуклеазу и другие антивирусные агенты назначают при заболевании герпетической этиологии. Кроме глюкокортикоидов назначают дегидратационные средства (фуросемид 40 мг/сут, гипотиазид, урегид и др.). Обосновано применение сосудорасширяющих препаратов (1% р-р никотиновой кислоты по 1.0; тионикол, циннаризин и др. В острой стадии заболевания широко применяют витамины группы B.
Уже через 3-4 дня рекомендуется УФО или элекрическое поле УВЧ. С 4-5 дня болезни назначают фонофорез гидрокартизона или ультразвук. На область выхода лицевого нерва аппликации димексида, способного проникать глубоко в ткани и давать противоотечный, противовоспалительный и сосудорасширяющий эффект.
Через 7-10 дней от начала заболевания к указанному лечению присоединяют массаж, ЛФК, физиотерапию. Используется электрофорез лекарственных средств: 0,1% р-ра прозерина, нивалина или 0,05% р-р дибазола.
По прошествии месяца от начала заболевания назначают грязевые, парафиновые или озокеритовые аппликации. В этот период не теряет своего значения и ультразвук.
Значительное применение при нейропатиях лицевого нерва нашла иглорефлексотерапия.
При появлении первых признаков постпаралитической контрактуры следует отменить элекролечение и антихолинэстеразные препараты. Назначается карбамазепин (финлепсин) в дозах обычно 100-600 мг/сут. Рекомендуется аппликационные грязи на воротниковую зону.
Лечение невралгии тройничного нерва.
Медикаментозная терапия.
Наиболее эффективен
финлепсин – средняя доза 600-800 мг, поддерживающая доза – 200 мг. Положительный эффект наблюдается у 80% больных (у 60% – прекращение приступов и у 20% – улучшение).
Менее эффективные препараты:
2. нозипан (тизеруин) – 0,025 до 5 раз в сутки;
пикнолепсин (суксилен) – 0,25 до 4 раз и поддерживающая доза 1 раз в сутки;
триметин – 0,2г 3-4 раза в сутки, поддерживающая доза 1 раз в сутки.
Хороший эффект дает иглорефлексотерапия.
Применяются также и блокады 0,5% р-ром новокаина отдельных ветвей тройничного нерва в каналах выхода на лицо с лечебной и диагностической целью.
Алкоголизация тех же ветвей тройничного нерва 70% спиртом (алкоголизация гассерого узла), направленная гидротермическая деструкция чувствительного тригеминального корешка (автор Л.Я. Лившиц).
Нейротомия корешка тройничного нерва в мосто-мозжечковом углу выше гассерого узла.
Стереотоксическая деструкция нисходящего корешка тройничного нерва в продолговатом мозге.
VIII. ВЕРТЕБРОГЕННЫЕ ЗАБОЛЕВАНИЯ ПЕРИФЕРИЧЕСКОЙ
НЕРВНОЙ СИСТЕМЫ.
Вертеброневрологические поражения – самые распространенные хронические заболевания человека. Клинические проявления представляют собой одну из самых частых причин временной нетрудоспособности. Экономические потери в связи с вертеброгенными заболеваниями очень велики во всех странах мира. Остеохондроз позвоночника развивается предпочтительно у лиц с соответствующей генетической предрасположенностью, выявляемой у 48% населения. Эндогенные и экзогенные причины его развития важны при выборе профессии и профессиональном отборе. Остеохондроз и другие вертеброневрологические заболевания обостряются под неблагоприятных средовых факторов, особенно статико-динамических перегрузок. Все это определяет исключительную медико-социальную значимость вертеброневрологических заболеваний.
VIII.1. АНАТОМИЯ И ФУНКЦИЯ ПОЗВОНОЧНОГО СЕГМЕНТА В НОРМЕ.
В каждом позвоночно-двигательном сегменте смежные костные структуры соединяются межпозвоночным диском, суставными капсулами, межостистыми, межпоперечными и желтыми (междисковыми) связками, а также мышцами. В соединении позвонков участвуют и связки, простирающиеся вдоль всего позвоночника.
Межпозвонковый диск образован студенистым ядром, окружающим его фиброзным кольцом и покрывающими его гиалиновыми пластинками. Диски несут опорную амортизирующую функцию и обеспечивают определенную подвижность позвоночно-двигательного сегмента.
Студенистое или пульпозное (мякотное) ядро – элипсоидное образование эластической консистенции, состоит из отдельных хрящевых и соединительнотканых клеток, коллагеновых волокон. Студенистое ядро у новорожденного содержит до 80%, у пожилых до 70% воды.
Фиброзное кольцо состоит из крестообразно пересекающихся коллагеновых волокон, которые своими концами впаяны в краевые каемки тел позвонков. В отличие от бессосудистого студенистого ядра , фиброзное кольцо обильно кровоснабжается.
Суставы позвоночника несут тройную функцию: 1) участвуют в сохранении положения позвоночника; 2) участвуют в перемещении позвонков относительно друг друга; 3) участвуют в изменении конфигурации позвоночника и его положения относительно других частей тела. Суставные полости замкнуты суставными поверхностями и капсулой, внутри имеется синовиальная жидкость. Капсулы межпозвонковых суставов весьма упруги. Их внутренний слой образует плоские складки, глубоко внедряющуюся в суставную щель – менискоиды, которые содержат хрящевые клетки.
Желтые связки, соединяющие сзади суставы и главным образом дуги смежных позвонков, содержат много эластических волокон, упруги, поэтому противодействуют обратно направленной силе студенистого ядра, стремящегося увеличить расстояние между позвонками.
Межостные и межпоперечные связки лишены подобной эластичности.
Задняя и передняя продольные связки состоят из продольно располагающихся коллагеновых волокон. Связка плотно соединена с телами позвонков и рыхло на границе диска и смежных позвонков. Задняя продольная связка образует переднюю стенку позвоночного канала.
Межпоперечные мышцы состоят из двух самостоятельных пучков – медиально-дорсального и латерально-вентрального и идут снизу вверх и кнутри.
Межостистые мышцы парные, направляются снизу вверх, вентрально и внутрь.
Изолированные движения отдельного позвоночно-двигательного сегмента осуществляют короткие мышцы позвоночника, а также и отдельные части длинных паравертебральных мышц: спереди – подвздошно-поясничных, сзади – многораздельных. В меньшей степени это касается длинных разгибателей спины и квадратных мышц поясницы, всегда осуществляющих разгибание целого отдела позвоночника. Взаимодействие этих мышц осуществляется рефлекторно по типу содружественного напряжения (синергизм) всех мышц позвоночно-двигательного сегмента и всего отдела позвоночника; этим обеспечивается локальная миофиксация, а также по типу согласованного разнонаправленного взаимодействия. Нейродинамические действия возможно между мышцами, расположенными не только по обе стороны позвоночно-двигательного сегмента, но и по одну сторону.
Все рефлекторные формы регуляции опорно-двигательной функции позвоночника, равно как и произвольные двигательные функции позвоночника определяют его механическую прочность, состояние механического мышечного корсета.
VIII.2. ЭТИОЛОГИЯ
Как из названия темы (Вертеброгенные заболевания нервной системы), речь идет о нарушениях со стороны нервной системы, обусловленных дистрофическими изменениям позвоночника. Полиморфность вертебрального субстрата (костные, дисковые, суставные, мышечные и сухожильно-связочные образования), его богатая иннервация, главным образом афферентная – за счет рецепторов синувентрального нерва – наряду с особой статико-динамической перегруженностью позвоночника человека, и создает известное клиническое многообразие вертеброгенных заболеваний нервной системы.
Выделение вертеброгенных заболеваний нервной системы как специальной области на стыке невропатологии, ортопедии, нейрохирургии и других дисциплин состоялось в середине нашего столетия. В первые десятилетия изучения этой проблемы – она рассматривалась как проблема геронтологии. Под влиянием статико-динамичеких нагрузок в условиях прямохождения под влиянием изменений иннервации, кровообращении и других причин позвоночник человека по мере старения, но уже начиная с третьего- четвертого десятилетия жизни, подвергается определенным дегенеративным изменениям, к старости, как показали исследования школы Шморля, дегенеративные изменения позвоночника – удел почти всех людей. По выражению Реклингаузена – это дань человека природе за его прямохождение. Однако дальнейшее изучение проблемы вертеброневрологии показало, что дегенеративно-дистрофическому поражению позвоночника способствуют приобретенные и врожденные его особенности, наследственные факторы, травматические повреждения, в том числе и натально обусловленные. Так уменьшение числа дисков ведет к их перегрузке. Это бывает после травмы или другого поражения позвоночно-двигательного сегмента на соседнем уровне, при врожденном синартрозе (спаяние, конкресценция, блок соседних позвонков), при врожденном уменьшении числа дисков, например при сакрализации LV и др. В происхождении дистрофических изменений позвоночника играют роль и эндокринные факторы, в частности, половые, о чем свидетельствуют распространенность заболевания в начале 3-его десятилетия и более редкие случаи у пожилых людей.
Развитию дистрофических изменений способствует гипотериоидное состояние. Известно, что тироксин способен стимулировать биосинтез коллагено-основы конструкции диска.
Таким образом, дистрофические изменения позвоночника – полифакториальное заболевание с участием как наследственных, врожденных факторов, так и ряда приобретенных: статико-двигательных, травматических, аутоиммунных, обменных и др.
VIII.3. ДИСТРОФИЧЕСКИЕ ИЗМЕНЕНИЯ ПОЗВОНОЧНИКА
Основные дистрофические поражения позвоночника, приводящие к клиническим проявлениям, это остеохондроз, спондилоартроз, спондилоз, хрящевые узлы.
Остеохондроз (термин предложен Хильдебрантом, 1933), как следует из названия, это локальный дистрофический процесс в костной и хрящевой тканях. Дистрофические изменения начинаются в межпозвоночном диске и распространяются на прилежащие к нему костные элементы тела позвонка – на замыкающие пластины и другие отделы позвоночно-двигательного сегмента. Уже к 20 годам сосуды диска запустевают, его питание осуществляется лишь за счет осмоса и диффузии. В этих условиях, особенно в отделах, испытывающих статико-динамические перегрузки, легко нарушается опорная и рессорная функция диска и развиваются трофические поражения. Это касается, в первую очередь, позвоночно-двигательных сегментов на границе подвижной и малоподвижной части позвоночника – нижне-поясничного, нижне-шейного отделов, а так же пояснично- и шейно-грудного переходов. Вначале поражается студенистое ядро. Происходит деполяризация его полисахаридов, оно усыхает в крошкообразную массу. Диск уплощается, что ведет к выпячиванию окружающего его фиброзного кольца. Возникают микро- , а затем макроскопические трещины, секвестрация фиброзной ткани. Выпячивающийся фрагмент диска, ограниченный связочным корсетом, начинает бомбардировать угол между телом позвонка и соответствующей продольной связкой. Выстояние диска за пределы своей границы возможно за счет пульпозного ядра, проникшего через дефекты фиброзного кольца (выпадение, проляпс) или за счет потерявшего тургор фиброзного кольца (выпячивание, протрузия). Со временем, наряду с изменениями фиброзного кольца, дегенерируют и гиалиновые пластинки, уплотняются подхрящевые пластинки, на них определяются мелкие хрящевые разрастания, возникают краевые костные разрастания.
Хрящевые узлы (грыжи) возникают на фоне остеохондроза. Дегенеративно-измененная часть накостного ядра может выпадать вверх или вниз, т.е. в сторону тел позвонков (так называемые узлы Шморля), грыжи Шморля клинически мало себя проявляют. Если же грыжи диска в боковом или передне-заднем направлении – хрящевые узлы дисков, то появляется неврологическая симптоматика связанная с компрессией тех или иных корешков.
Хрящевые узлы тел позвонков возникают в связи с дегенеративными изменениями гиалиновых пластинок, через трещины и разрывы которых студенистое ядро проникает в губчатое вещество позвонка. Хрящевые узлы тел называют «грыжами Шморля». Принято считать, что грыжи Шморля – бессимптомны.
Хрящевые узлы дисков – это передние, задние, задне-боковые грыжи с выпадением студенистого ядра через дегенеративно измененные фиброзное кольцо. Оказавшись вне условий своих физиологических границ (в эпидуральной клетчатке) выпавшая масса диска начинает играть роль аутоантигена, способствуя развитию аутоиммунных процессов – асептического эпидурита. В выпавшей массе студенистого ядра клетки пролиферируют и заполняют позвоночный канал. Если такой процесс направлен дорзально, он приводит к серьезным осложнениям механического характера – к компрессии близлежащих нервных элементов (корешки, спинной мозг) или сосудов. Подобные компрессионные явления могут возникнуть и без проляпса диска за счет одной лишь протрузии (выпячивания) диска или – особенно на шейном уровне – за счет костных реактивных разрастаний.
Спондилоартроз, как следует из названия, это дистрофическое поражение межпозвонкового сустава. Спондилоартроз может возникать в том позвоночно-двигательном сегменте, который поражен остеохондрозом. Причинами артроза являются изменения условий движения в суставе. При
уплощении диска и сближении смежных позвонков (а значит, и сужении суставной щели) возрастают нагрузки на менискоиды и суставные поверхности, уменьшается подвижность сустава. С другой стороны, в позвоночно-двигательном сегменте соседнем от пораженного остеохондрозом, чаще в вышележащем, возникает вынужденная гипермобильность, чаще гиперэкстензия со смещением точки упоры, изменение длины рычагов. При этом из рецепторов «деформированной» капсулы сустава усиливается импульсация, она часто становится болезненной – развивается спондилопериартроз, а в последующем – артроз.
Развитию его способствует дополнительная импульсация близлежащих пораженных висцеральных или других тканей. Она может возникать и самостоятельно, без остеохондроза. Это чаще касается лиц молодого возраста, у которых определенный отдел позвоночника под влиянием обстоятельств врожденного или приобретенного характера подвергается нефизиологическим нагрузкам, особенно в условиях гиперэкстензии.
При усилении компремирующего воздействия возникают органические нарушения в компремируемом субстрате сдавление, расслоение, ангуляция нерва, спинного мозга; сужение просвета последнего и пр.). это компрессионно-деформирующий механизм в отношение невральных структур и компрессионно-странгулирующий (компрессионно-стенозирующий) в отношении сосуда. Проявления синдрома определяются принадлежностью пораженного ствола и характеристикой территории им кровоснабжаемой или иннервируемой. Клиническая картина довольно строго очерчена.
Рефлекторные синдромы
Патологические импульсы из рецепторов пораженных тканей позвоночно-двигательных сегментов становятся источником моторных, вазомоторных и других рефлексов. Наиболее богато снабжена болевыми рецепторами задняя продольная связка. Эти рецепторы посылают импульсы в возвратную (менингеальную) ветвь спинального нерва (синовертебральный нерв Люшка), которая возвращается через межпозвонковые отверстия в позвоночный канал. Патологические импульсы из продольной связки, фиброзного кольца, надкостницы позвонков, других связок и суставных капсул следуют через задний корешок в задний рог спинного мозга, вызывая при этом рефлекторные болевые феномены, могут переключаться на передние и боковые рога. Далее они следуют к поперечнополосатым мышцам, вызывая их рефлекторное напряжение (дефанс), мышечно-тонический рефлекс, вазомоторные и другие висцеральные рефлексы; к гладким мышцам, включая сосудистые; к висцеральным органам (вазомоторные и другие висцеральные рефлексы). Под влиянием продолжительной импульсации ткани, особенно скудно кровоснабжаемые, претерпевают дистрофические изменения. Это касается в первую очередь связок, прикрепляющихся к костным выступам, особенно в зонах, близким к суставам. Эти дистрофические изменения определяют как нейроостеофиброз.
Таким образом, вертеброгенные рефлекторные синдромы подразднляются на мышечнотонические, нейрососудистые и нейродистрофические (нейроостеофиброз), каждый из которых может сопровождаться болью. Характерными клиническими проявлениями рефлекторных синдромов являются разнообразные синдромы со стороны нескольких органов и систем. Клиническая картина очерчена менее строго, чем при синдромах компрессионных.
Адаптивные синдромы
В процессе развития рефлекторных или компрессионных синдромов наступает декомпенсация в том или ином звене организма. В целях приспособления к деятельности в этих условиях организм как бы мобилизует смежные отделы, системы, ткани. По ходу этой адаптивной деятельности нередко возникают перегрузки в указанных системах и тканях. Ими оказываются мышцы, суставы, сосуды, висцеральные и другие органы. В условиях непосильной работы в них наступает дезадаптация.
Адаптивные синдромы в вертеброневрологии подразделяются на постуральные и викарные.
Постуральные синдромы формируются в силу адаптации к новым поздним изменениям.
Так, например, в позе переразгибания поясничного отдела растягиваются задние мышцы бедра, в которых ощущаются боли, происходят дистрофические и иные нарушения. Параллельно в смежных позвоночно-двигательных сегментах и других сочленениях нарушается двигательный стереотип и формируются блокады или гипермобильность.
Викарные синдромы появляются чаще в ответ на компрессионные синдромы в целях адаптации к условиям выпадения. Так, например, при выпадении функции икроножной мышцы (корешок S1) происходит викарная гипертрофия в передней большеберцовой мышце (корешок L5). В повседневной практике встречаются сочетания постуральных и викарных реакций у одного больного.
В перегружаемых мышцах и фиброзных тканях возникают нейродистрофические и другие нарушения, составляющие патологическую суть синдрома.
Характерными клиническими проявлениями дезадаптивных реакций, т.е. адаптивного синдрома, является его относительно позднее появление на фоне развернувшегося обострения. Поражение наступает в соседних, а не в первоначально пораженных образованиях.
Схематически классификация вертеброгенных синдромов может быть представлена следующим образом.
VIII.5. ОСНОВНЫЕ ВЕРТЕБРОГЕННЫЕ СИНДРОМЫ
Шейные вертеброгенные синдромы
Рефлекторные синдромы проявляются ограничением подвижности в области шеи, болями в шее с иррадиацией в область руки (цервикальгии, брахиалгии). Основными проявлениями вертеброгенных цервикалгии, брахиалгии является боль в зоне пораженного позвоночно-двигательного сегмента, т. е. В зоне раздражения рецепторов, деформированных тканей фиброзного кольца, диска, надкостницы, связок, капсул, сухожилий и мышц. Простреливающая, распирающая боль в области шеи, рук усиливается по утрам, после сна, при попытке повернуться в постели и при других движениях, при кашле, чихании и др.
С самого начала заболевание проявляется и ограничением подвижности шеи, руки – защитным или порочным изменением позы. В дальнейшем могут
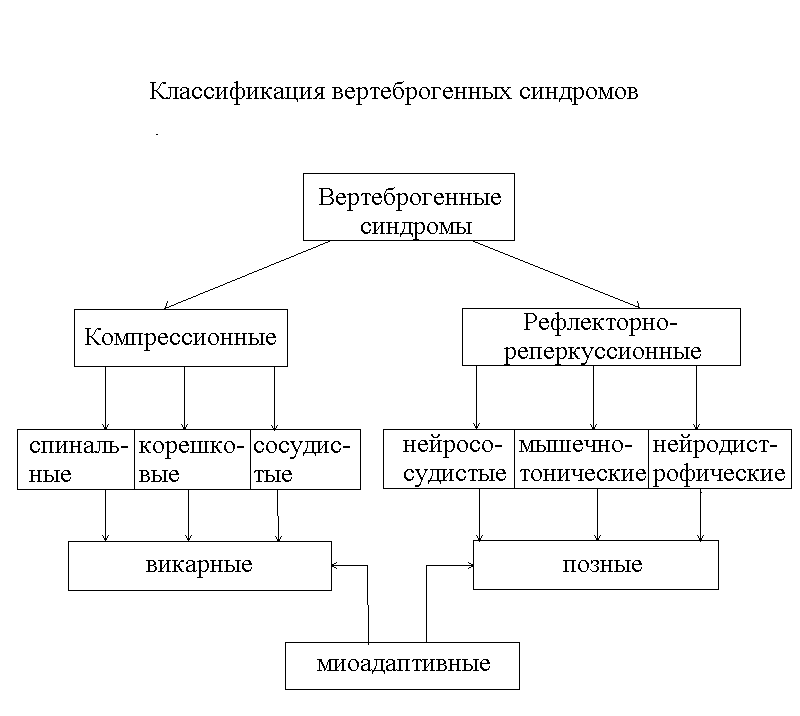
Синдром передней лестничной мышцы. Эта мышца начинается от поперечных отростков СIII-CVI и прикрепляется к бугорку I ребра. Плечевое сплетение располагается, как в ущелье, между передней и средней лестничными мышцами. Особенно неблагоприятны условия для нижнего первичного ствола сплетения, образованного из корешков СVIII-ThI, который направляется горизонтально или несколько вверх, где может подвергнуться сдавлению между передней лестничной мышцей и костью.
В результате патологической импульсации из пораженного позвоночника передняя лестничная мышца легко подвергается рефлекторному напряжению и контрактуре. Больной испытывает боль в области мышцы, особенно при повороте головы в противоположную сторону. Голова слегка наклонена вперед и в больную сторону. Передняя лестничная мышца при пальпации уплотнена, болезненна. Боль возникает не только в шее, но и в руке на стороне поражения, в плечевом поясе, подмышечной области и в грудной клетке. Отмечаются покалывания и онемение в руке, чаще по ульнарному краю. В этой зоне выявляются гипестезия, гипотрофия мышц гипотенора. Верным доказательством синдрома является исчезновение боли и других проявлений под влиянием новокаинизации.
Плечелопаточный периартоз.
Мышечно-тонические и нейродистрофические нарушения касаются тканей, окружающих плечевой сустав. В клинической картине плече-лопаточного периартроза основное внимание уделяется боли. В отличие от заболеваний самого сустава затруднены не все движения в суставе. Если отведение руки в сторону резко ограничены, то маятникообразные движения плеча в пределах 30-40 всегда остаются свободными. При попытке отвести руку в сторону вверх появляется резкая боль в суставе. Из вегетативных симптомов встречаются небольшой отек кисти, изменение ее цвета. Если эти признаки значительно выражены, то имеется синдром «плечо-кисть».
Синдром «плечо-кисть» (см. Стейнорокера) характеризуется плече-лопаточным периартрозом в сочетании с отеком и другими вегетативными изменениями в области кисти. Кисть припухлая, ее кожа лишается складчатости, изменяется цвет и температура. Заболевание длится не менее 3-6 месяцев, не поддаваясь воздействию тех средств, под влиянием которых исчезают симптомы обычного плече-лопаточного периартроза.
Синдром позвоночной артерии или задний шейный симпатический синдром (синдром Барре-Льеу) обусловлен в первую очередь воздействием патологических костных и хрящевых структур на позвоночную артерию, ее симпатическое сплетение. Клинические проявления синдрома развертываются по территории васкуляризации ветвей позвоночной артерии.
В проявлениях синдрома можно различать 2 стадии: дистоническую, или функциональную, и органическую, с развитием стеноза артерии. Если стеноз артерии не компенсируется коллатеральным кровотоком, то наступает расстройство кровообращения в вертебробазилярной системе, которое здесь не рассматривается. Вазодистонические нарушения проявляются: 1) краниалгией и раcстройством чувствительности на лице; 2) кохлеовестибулярными расстройствами; 3) зрительными нарушениями.
Краниалгия при синдроме позвоночной артерии чаще односторонняя, пульсирующая, жгучая, распространяется обычно от затылка до виска, темени и нередко до надбровной области (см. « снимания шлема»). Головная боль чаще односторонняя, как правило, усиливается при движениях в шее, особенно по утрам после сна на неудобной подушке, при ходьбе, тряской езде, или приступообразная по 3-5 мин с наклонностью к повторению до нескольких раз в день. Артериальное давление асимметричное, повышается или понижается в периоды усиления боли, при разных перегрузках, волнениях.
Некоторые больные испытывают боль в области лица, где выявляются различные зоны гипестезии. Эти зоны не совпадают ни с территориями иннервации ветвей тройничного нерва, ни с зельдеровскими зонами, что свидетельствует об их вегетативном происхождении.
Если головная боль у больных с синдромом позвоночной артерии сопровождается тошнотой, рвотой, сердцебиением, обмороками или приступами внезапного падения (drop attacks) без потери сознания – у таких больных требуется детальное выявление преморбидного центрального дефекта (травмы, нейроинфекции, интоксикации в анамнезе и др.).
Кохлеовестибулярные нарушения при синдроме позвоночной артерии встречаются как третья группа симптомов заднешейного симпатического синдрома и проявляется субъективными симптомами: туман перед глазами, ощущение песка, боли в глазу. Объективных признаков поражения зрительного анализатора, как правило, не наблюдается.
КОМПРЕССИОННЫЕ СИНДРОМЫ
Когда грыжа диска, костные разрастания или другие структуры сдавливают спинной мозг, процесс называется компрессией, которая клинически проявляется картиной поперечного поражения спинного мозга. Если сдавливаются сосуды самого спинного мозга или кровоснабжающих его позвоночных или корешковых артерий, то медленно развивающееся заболевание обозначают как миелопатию. Острое нарушение кровообращения называют инсультом.
Компрессионные корешковые синдромы встречаются чаще. При движениях в шее костные разрастания травмируют корешок и его оболочки. Развивающийся в них отек превращает относительную узость межпозвоночного отверстия (канала) в абсолютную. Начинается компрессия отечного корешка, в нем возникают венозный застой, реактивные асептические воспалительные явления.
Наиболее часто на шейном уровне поражаются корешки СVII -CVI.
При компрессии корешка СVII - явления раздражения (боль, парестезии) и выпадения в чувствительной сфере возникают в соответствующем дерматоме, простирающемся от шеи, надплечья до второго и третьего пальцев. Боль часто отмечается и в лопатке, появляются слабость и атрофия трехглавой мышцы, снижается рефлекс с ее сухожилия.
При компрессии корешка СVI чувствительные нарушения (боль, парестезии, а затем и гипестезия) развиваются в соответствующем дерматоме, простирающемся от шеи и надплечья до первого пальца. Гипотрофия и слабость поражают двуглавую мышцу, рефлекс с ее сухожилия снижается. При компрессии указанных двух корешков гипотрофия появляется и в мышцах предплечья, кисти, особенно тенора.
Другие корешки на шейном уровне поражаются редко.
- Поясничные вертеброгенные синдромы
Рефлекторные синдромы.
Эти мышечно-тонические, нейрососудистые и нейродистрофические проявления локализуются в области позвоночника (вертебральные синдромы) и в области нижних конечностей (пельвиомембраные).
Острая люмбалгия (люмбаго, прострел). Приступ острой невралгии чаще возникает внезапно, во время неловкого движения, при незначительной травме или спонтанно. Боль распространяется по всей пояснице, чаще симметрично. В горизонтальном положении боль уменьшается. Усиление болевых ощущений отмечается при попытке повернуться в постели, подняв ногу, при кашле, чихании, а порой и при волнении. Второе после боли клиническое проявление острой люмбалгии – тоническое напряжение поясничных мышц. Этим напряжением мышц и определяются защитные позы – фиксированные изменения конфигурации поясничного отдела позвоночника (сглаженность поясничного лордоза). Сгибание в пояснице почти невозможно (симптом «доски» или «струны»). Уже в первые сутки обострения вызываются симптомы натяжения (Ласега, Нери, Дежердина и др.). Симптомов выпадения чувствительной и двигательной функции, как правило, не наблюдаются.
Синдром грушевидной мышцы
Грушевидные мышцы начинается у переднего края верхних отделов крестца и прикрепляется к внутреннему краю большого вертела бедра, которое она, сокращаясь, отводит к наружи. Приведение бедра (проба Бонне) сопровождаются натяжением мышцы, при тоническом ее напряжении и болезненностью.
Между грушевидной мышцей и крестцовоостистой связкой проходят седалищный нерв и нижняя ягодичная артерия. Так формируются признаки поражения седалищного нерва: боль в голени и стопе, вегетативные нарушения в них. В дальнейшем присоединяются мышечные гипотрофии, снижение ахилова рефлекса, гипестезия. У некоторых больных вдавление нижнеягодичной артерии и сосудов самого седалищного нерва сопровождается резким преходящим спазмом сосудов ноги, приводящие к перемежающейся хромоте. Больной вынужден при ходьбе останавливаться, сесть или лечь. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре приступ повторяется. Таким образом, существует «подгрушевидная» перемежающаяся хромота из-за спазма сосудов ноги вследствие раздражения симпатических волокон седалищного нерва, кроме перемежающейся хромоты в результате эндартериита ноги.
Рефлекторные сосудистые дистонии в области нижних конечностей. Вертеброгенные сосудистые дистонии часто возникают после переохлаждения. Различают два варианта этой формы – вазоспастический и вазодилаторный. При первом, кроме болей в пояснице и в ноге, больные испытывают зябкость пораженной конечности. При обострении боль усиливается, кожная гипертермия, более выраженная в дистальном отделе ноги, после нагрузке не исчезают, а усиливаются. О вазоспазме свидетельствуют результаты пальпации, термометрии, реовазоградации и других методов исследования.
При вазодилаторном варианте, помимо боли в пояснице и ноге, шее и руке, больные часто ощущают тепло или жар. Это ощущение исчезает с прекращением обострения. Кожная гипертермия определяется тактильно преимущественно в дистальных отделах конечности. О вазодилатации свидетельствуют результаты термометрии, а также вазографии. Признаки вазодилатации становятся более четкими после физической нагрузки.
КОМПРЕССИОННЫЕ КОРЕШКОВЫЕ СИНДРОМЫ (радикулопатии)
На поясничном уровне компрессии подвергаются чаще всего корешки LV и SI. Другие корешки компрессируются реже.
Корешок LV (диск LIV-LV). Сдавление корешка LV грыжей диска LIV-LV происходит обычно после продолжительного периода поясничных прострелов, а картина корешкового поражения оказывается весьма тяжелой. За это длительное время мякотное ядро успевает прорвать фиброзное кольцо, а нередко – и заднюю продольную связку. Боль иррадиирует от пояснице в ягодицу, по наружному краю бедра, по передненаружной поверхности голени до внутреннего края стопы и до первого пальца. В этой же зоне выявляется гипестезия. Определяется снижения силы разгибателя первого пальца, гипотония и гипотрофия передней большеберцовой мышцы. Больной испытывает затруднение при стоянии на пятке с разогнутой стопой.
Корешок SI (диск LV-SI). Поражается весьма часто, т. к. грыжа диска не удерживается долго узкой и тонкой на этом уровне задней продольной связкой, заболевание часто начинается сразу с корешковой патологии. Боль иррадиирует от поясницы и ягодицы по наружно заднему краю бедра, голени до наружного края стопы и до V пальца. В этой же зоне определяется гипестезия. Отмечается снижение силы трехглавой мышцы голени и сгибателей пальцев стопы (особенно сгибателя V пальца), гипотония и гипотрофия икроножной мышцы, снижение ахилова рефлекса. У больного возникает затруднение при стоянии на носках.
VIII.6. КЛИНИКО-РЕНТГЕНОЛОГИЧЕСКИЕ КОРРЕЛЯЦИИ
Рентгенография шейного отдела позвоночника
стандартные снимки делаются в боковой и прямой проекциях. Межпозвонковые диски и покрывающие их краниальные и каудальные гиалиновые пластинки рентгенонепроницаемые. Смежные кортикальные (плотные) пластинки тел позвонков выглядят толстыми белыми линиями. Суставные щели в боковой проекции расположены фронтально наклонно позади поперечных отростков. О нормальном лордозе судят по линии задних краев тел позвонков – передней стенки позвоночного канала. Параллельная ей линия заднего края канала на боковом снимке представлена местами перехода дужек в остистые отростки (в форме запятых). Поперечные отростки на фоне тел позвонков подобны подковам, между их передними (реберными) и задними бугорками располагается межпозвоночное отверстие, пропускающее через себя позвоночную артерию. На снимке в прямой проекции эти отростки не дифференцируются, т. к. сливаются с тенью суставных отростков. Боковые части каждого тела позвонка вытянуты вверх и обхватывают тело вышележащего позвонка, поэтому на прямой рентгенограмме тело каждого позвонка как бы сидит в седле, образуемом телом нижележащего позвонка. Эти вытянутые края позвонков называются полулунными, или крючковидными отростками (proc. uncinarus). Место соединения крючковидного отростка с нижнебоковым углом тела вышележащего позвонка рассматривают как унковертебральное сочленение.
Рентгенография грудного отдела позвоночника
На профильных рентгенограммах грудного отдела позвоночника удается определить контуры тел позвонков, довольно длинные ножки дуг, межпозвонковые щели, почти отвесно поставленные овальные тени межпозвонковых отверстий. Последние, как и остистые отростки и задняя граница позвоночного канала, здесь плохо дифференцируются из-за проекционных наложений ребер. На прямой проекции на фоне тел позвонков слабо прослеживаются дужки, которые на средней линии переходят в удлиненные тени остистых отростков. Их верхушки проецируются на тело и нижележащее межпозвонковое пространство. Зона позвоночного канала проецируется между овалами корней дуг (в среднем 14,2-14,7 мм). Между корнями дуг смежных позвонков неотчетливо определяются суставные отростки, а латеральнее корней – поперечные отростки.
Рентгенография поясничного отдела позвоночника
На боковой рентгенограмме хорошо видны те же детали, что и на снимках шейного уровня. О выраженности поясничного лордоза судят по линии задних краев тел позвонков. На уровне LV-SI эта линия образует угол в норме в среднем – 135.
Межпозвонковые щели высокие, эта высота увеличивается с каждым последующим нижележащим диском, исключая щель между телами LV-SI - она уже вышележащей, особенно в дорсальном отделе диска. Суставные щели в данной проекции не видны, т. к. они располагаются в сагиттальной плоскости.
Оси межпозвонковых отверстий расположены во фронтальной плоскости, по этому они хорошо видны в боковой проекции. Эти отверстия на боковом снимке имеют форму ушной раковины, только ось отверстия LV-SI расположена в косой плоскости – это отверстие зачастую плохо определяется на обычной боковой рентгенограмме.
На прямой рентгенограмме хорошо видны суставные отростки (отростки дуг) и их щели, т. к. они расположены в сагиттальной плоскости, четко определяются овалы корней дужек. Расстояние между – это истинный фронтальный диаметр позвоночного канала. От корней дужек отходят и поперечные отростки. О высоте диска можно судить правильно только по боковой рентгенограмме.
В краниовертебральной, шейно-грудной областях, а также в области пояснично-крестцового перехода часто встречаются аномалии. Из них наибольшее значение имеют следующие.
Базилярная импрессия с высоким стоянием зуба аксиса. В норме его верхушка не должна находиться выше линии Чемберлена (линия от заднего края затылочного отверстия до твердого неба) или линии де ля Пити (линия между верхушками сосцевидных отростков). Такой сдвиг зуба в краниальном направлении часто сопровождается сдвигом (вдавливанием, импрессией) и соседних костей основания черепа, а именно блюменбахова ската и основания затылочной кости.
Ассимеляция атланта, т. е. спаяние его с основанием затылочной кости.
Платибация – укорочение ската, недоразвитие той части (относящейся к основанию затылочной кости) задний край которой составляет переднюю границу большого затылочного отверстия.
Относительно частая аномалия шейное ребро –крупный передний бугорок (реберный отросток) поперечного отростка СVII.
Синдром Клиппеля-Орейля. Основным проявлением этого синдрома является своеобразная аномалия шейного отдела позвоночника, при котором шейные позвонки на рентгенограмме представляют собой бесформенную костную массу, вследствии синостоза их тел.
6. Переходный позвонок LV (люмбализация SI) или дополнительный крестцовый (сакролизация LV). В последнем случае тело и поперечный отросток LV образует синхондроз с телом крестца и гребнем подвздошной кости, а нередко бывает ложный сустав поперечного отростка LV с гребнем подвздошной кости. При люмболизации складываются неблагоприятные условия фиксации поперечных отростков LV. Подвздошно-поясничные связки между этими отростками и подвздошной костью фиксируют поясничный отдел. При наличии позвонка LVI эти связки, идущие от LV удлинены и менее прочны. При сакрализации нагрузки, которые в норме распределяются между 5-ью поясничными дисками, падают на 4-е диска и эти перегруженные диски быстрее изнашиваются.
7. Несимметричные суставные щели LV-SI ,так называемое нарушение суставного тропизма (приспособления). В норме эти щели в отличие от вышележащих расположены не сагиттально, а под углом, что обеспечивает прочность позвоночника в данной ответственной переходной зоне. При нарушении тропизма одна щель может быть расположена в сагиттальной плоскости, а другая – во фронтальной.
Spina bidida - расщепление (раздвоение) дужек позвонков (чаще всего SI). Расщепление дужек часто сопровождается уменьшением сагиттального диаметра канала.
Стеноз позвоночного канала в сагиттальной или фронтальной плоскости.
При проведение клинико-рентгенологических корреляций выделяют 4 периода.
I период – внутридисковое перемещение пульпозного ядра. Клинически проявляется синдромом люмбаго (без корешковых болей, но могут быть боли висцеральные – в малом тазу, брюшной полости). Рентгенологически определяются только анталгические, приспособительные, рефлекторные признаки: выпрямление лордрза, сколиоз, ротация позвоночника.
II период – нестабильности. В основе этого периода лежит разрыв фиброзного кольца.больные плохо переворачиваются в постели, им трудно стоять, сидеть, ходить. В горизонтальном положении – болевой синдром уменьшается.
Рентгенологически: симптом «нефиксированной распорки» – выявляется в нейтральном положении, увеличивается при сгибании, устраняется или уменьшается при разгибании. Это происходит потому что появляется трещина или разрыв в заднем отделе фиброзного кольца. Там врастают грануляции вместе с нервными окончаниями. Раздражение меньше при сгибании, чем при разгибании. Чтобы выявить симптом распорки необходимо продлить линии замыкательных пластинок. Если они пересекаются впереди позвонка – «распорка».
При симптоме «нефиксированной распорки»: 1) отсутствует снижение высоты диска; 2) характерна патологическая подвижность при функциональных пробах (при сгибании – переднее смещение, при разгибании – заднее). В нейтральном положении может быть псевдоспондилолистез (вышележащий позвонок слегка смещен вперед).
III период – клинически – корешковая компрессия (либо грыжа диска, либо рубцово-спаечный процесс).
Прямые признаки грыжи диска:
Фиксированная распорка – межпозвоночный диск примет форму распорки, но она не исчезает при функциональных пробах.
Снижение высоты диска, а псевдоспондилез отсутствует (63-64%).
Локальный остеопороз задненижнего угла вышележащего позвонка (симптом Зудека).
Поздним признаком грыжи диска (спустя 2-3 месяца) являются локальные краевые костные разрастания.
Ранние разрастания аморфны, бесструктурны (это точки, прибавленные к нормальному контуру позвонка, а при естественном старении – кортикальный слой разрастания непрерывно переходит в кортикальный слой тела позвонка. Спустя 1,5-1 месяц это разрастание приобретает структуру, похожую на деформирующий спондилез.
VIII.7. ОСТЕОХОНДРОЗ ПОЗВОНОЧНИКА У ДЕТЕЙ
Вертеброгенные заболевания периферической нервной системы, столь часто наблюдаемые у взрослых, значительно реже встречаются у детей и подростков. Однако изучению клинических проявлений остеохондроза у детей1 и подростков придается большое значение в связи с предполагаемой ролью врожденной функциональной недостаточности соединительной ткани в его возникновении, частой встречаемой при дегенеративно-дистрофических изменениях позвоночника врожденных аномалий его развития, наличием семейно-наследственной предрасположенности к вертеброгенным заболеваниям периферической нервной системы. Изучение клинических синдромов остеохондроза позвоночника у детей и подростков весьма актуально еще и потому, что в этом возрасте дети подвергаются повышенной нагрузке на позвоночник: занятия в спортивных секциях, участие в соревнованиях и др.
Долгое время существовало мнение о том, что остеохондроз позвоночника развивается только в зрелом и пожилом возрасте и обусловлен возрастными изменениями соединительной ткани. Даже в специальных руководствах по нервным болезням о возможности развития этой патологии у детей и подростков не упоминалось.
Однако данные последних десятилетий убедительно подтверждают мнение о том, что остеохондроз позвоночника следует рассматривать как одну из распространенных форм хронического системного поражения соединительной (хрящевой) ткани. Он чаще всего развивается на фоне ее врожденной или приобретенной функциональной недостаточности. Однако в развитии остеохондроза могут играть роль травматические повреждения, аутоиммунные процессы, эндокринные и обменные сдвиги, переохлаждение, инфекции, интоксикации, наследственный факторы, аномалии развития позвоночника и др. т.е. остеохондроз является полиэтиологическим заболеванием и может наблюдаться у детей и подростков.
Классификация неврологических синдромов остеохондроза у детей и у взрослых единая. Однако клинические проявления и течение заболевания у детей и подростков по сравнению со взрослыми, имеют ряд отличий.
Количественные различия касаются общей меньшей встречаемости. Неврологические синдромы остеохондроза позвоночника составляют 7,4% аналогичных заболеваний у взрослых. Реже чем у взрослых встречаются рефлекторные синдромы, чаще, чем у взрослых (до 57%), наблюдаются корешковые синдромы. Среди рефлекторных синдромов резко наблюдаются люмбаго, чаще синдромы цервикалгии, люмбалгии и люмбоишиалгии.
Необходимо также отметить и ряд качественных отличий клиники и течения заболевания у детей и подростков по сравнению со взрослыми. Они проявлялись в различной частоте и выраженности субъективных нарушений и объективных неврологических расстройств. При цервикалгии, люмбалгии болевой синдром у детей, как правило, носит умеренный характер, значительно реже, чем у взрослых, отмечаются признаки рефлекторно-тонической защиты позвоночника. Двигательные и рефлекторные расстройства обычно тосутствуют, а нарушение чувствительности в виде гипестезии отмечаются редко.
Нечеткая очерченность неврологических нарушений при рефлекторных синдромах остеохондроза у детей вызывает большие дифференциально- -диагностические затруднения. И поэтому неслучайно, что многие больные первоначально обследуются у педиатров и врачей подростковых кабинетов: им диагностируется почечная колика, идиопатический сколиоз и другие заболевания.
При корешковых синдромах остеохондроза у детей и подростков в отличие от взрослых наблюдается меньшая выраженность болевого синдрома. Клинически на первый план выступают признаки рефлекторно-тонической защиты позвоночника.
Чувствительные и двигательные расстройства, изменения в рефлекторной сфере у детей, как правило, слабо выражены, нередко не соответствуют зоне иннервации пораженного корешка. Нарушение функции тазовых органов наблюдаются крайне редко.
При рентгенологическом исследовании детей с рефлекторными и корешковыми синдромами остеохондроза наиболее часто выявляются рефлекторно-статические нарушения; гораздо реже, чем у взрослых, встречаются снижение высоты меж позвонковых промежутков, остеофиты, субхондральный склероз. Обращает на себя внимание довольно большая частота выявления множественных грыж Шморля в поясничном отделе позвоночника. Почти у половины детей заболевания периферической нервной системы возникают на фоне врожденных аномалий позвоночника.
Наличие клинических проявлений остеохондроза у детей и подростков требует разработки научно обоснованных рекомендаций о рациональной профориентации и трудоустройстве; таким больным противопоказан труд, связанный с постоянной микротравматизацией, вибрацией, повышенной физической нагрузкой, частым и длительным переохлаждением.
Профилактика остеохондроза позвоночника должна начинаться уже в детском возрасте. Следует среди детей и подростков выделять группу риска по возникновению остеохондроза. Эта предрасположенность проявляется в виде неблагоприятной наследственности (заболевание у родителей или сибсов), наличие множественных диспластических признаков, в том числе аномалий позвоночника. Такие лица подлежат особому наблюдению, им противопоказана большая физическая нагрузка, занятия в спортивных секциях. Профилактические мероприятия должны быть направлены на укрепление мышц спины, систематические занятия общеоздоровительными видами физкультуры и спорта.
VIII.8. ЛЕЧЕНИЕ НЕВРОЛОГИЧЕСКИХ СИНДРОМОВ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА
Основными принципами терапии вертеброгенных заболеваний нервной системы являются следующие:
Покой на первых этапах обострения – исключение неблагоприятных статико-динамических нагрузок.
Стимуляция активности мышечного корсета, что наряду с иммобилизацией пораженного позвоночно-двигательного сегмента способствует его защите.
Комплексность и разовость воздействия на патологические очаги, участвующие в оформлении клинической картины.
Щадящий характер лечебных воздействий. Они не должны быть более вредными, чем сама болезнь. Этот принцип особенно важен при определении показаний к хирургическому лечению.
Хирургическое лечение.
Устранить компрессию корешка или спинного мозга можно операционным путем.
Абсолютными показаниями к хирургическому лечению является острое сдавление конского хвоста или спинного мозга (нарушение функции тазовых органов, двусторонняя боль или парезы).
Относительными показаниями считают выраженность и упорство корешковой боли (гипералгические формы) и отсутствие тенденции к их исчезновению в течение 3-х месяцев, если все консервативные средства оказываются неэффективными. Вопрос об операции при остеохондрозе по относительным показаниям должен решаться строго индивидуально.
Консервативное лечение.
Недифференцированная терапия.
Во время обострения остеохондроза позвоночника прежде всего назначают покой; больной должен лежать на жесткой постели. В остром периоде не следует назначать физиотерапевтические процедуры в поликлинических условиях. Показано сухое «мягкое» (до 40С) тепло (теплый песок, электрическая грелка и др.).
Недифференцированная терапия направлена, прежде всего, на уменьшение боли или реакции на боль. Среди различных препаратов анальгетического действия применяют салицилаты, производные пиразола (анальгин in tab. по 0,5г 3 раза в день, бутадион 0,15 in tab. 3 раза в день, реопирин или пирабутол in tab. или в ампулах по 5,0); производные анилина (парацетамол 0,2 х 3 в раза день, фенацетин 1 таб. х 3 раза в день). Хороший эффект добиваются применением нестероидных противовоспалительных средств: бруфен (ибупрофен) in tab. 0,2 по схеме (первая неделя – 2 таб. 3 раза в день; вторая неделя – 2 таб. 2 раза в день; третья неделя – 1 таб. 3 раза в день; четвертая неделя – 1 таб. 2 раза в день); вольтарен (0,025 in tab.) по 1 таб. 3 раза в день в течение 4-5 недель; индометацин (метиндол) in tab. 0,025 по 1 таб. 3 раза в день в течение 4-5 недель. Особого внимания заслуживает новокаин как в виде внутривенных вливаний, так и в виде блокад болевых точек. Препарат оказывает обезболивающее действие, препятствует отеку и воспалительным изменения в тканях. При внутривенной инфузии более четко сказывается обезболивающее, мембранстабилизирующее, ганглиоблокирующее действие новокаином, а при внутримышечном – мышечном - расслабляющее и блокирующее местный проприоцептивный поток.
При недостаточном эффекте аналгетиков целесообразно назначение психотропных препаратов, влияющих на лимбико-ретикулярные и корковые структуры психоэмоциональной интеграции боли: имипрамин по 0,025х3 раза в сутки, левомепрамазин по 0,025-0,05 х 2-3 раза в день, галоперидол 0,5 мг 2-3 раза в сут. с последующем повышением до 1 мг 2-3 раза в сутки; возможно и парентеральное введение: аминазин в/в капельно по 0,025-0,05 на 250 мл 5% раствора глюкозы в течение 2-3 часов ежедневно с постепенным переходом на прием внутрь.
К недифференцированной терапии заболеваний периферической нервной системы относится и применение витаминов группы В (обычно витамин В1, В6, В12). За рубежом определенное распространение получил нейробион-препарат, состоящий из 100 мг витамина В1, 100 мг витамина В6 и 1000 мкг витамина В12, назначают всего 3 инъекции через день.
В качестве недифференцированной терапии, особенно при затянувшемся или хроническом заболевании, применяются также средства стимулирующего действия: экстракт алоэ, ФиБС или стекловидное тело.
Дифференцированная терапия вертеброгенных заболеваний нервной системы основана на представлениях об их патогенезе. При комплексной патогенетической терапии необходимо воздействие на пораженный сегмент, на мышечно-тонические явления, на очаги нейромиоостеофиброза.
Основным методом лечения должен быть консервативный медикаментозное лечение, ортопедическое, физиотерапевтическое, санаторно-курортное лечение.
Воздействие на пораженный сегмент призвано устранить патологическую импульсацию из первичного очага поражения, способствовать репаративным процессам в пораженном сегменте, устранить компрессионные явления в отношении корешков и (или) спинного мозга, а также артерий и вен.
Во время обострения назначают покой, больной должен лежать на жесткой постели. Постельный режим снижает тонус напряженных мышц. Для укрепления сегмента стимулируют локальную мышечную фиксацию (местно мази с ядом пчел, змей, сегментарный массаж). Для воздействия на пораженный сегмент применяют аппликации димексида (ДМСО, диметилсульфоксид): водный раствор 1:2 в виде аппликаций на 30-60 минут шейной области и на 2 часа – в поясничной области. Препарат обладает аналгезирующим и противовоспалительным свойствами. Мощно воздействует на пораженный сегмент позвоночника. Растяжение – один из распространенных способов лечения неврологических синдромов остеохондроза позвоночника. Его эффективность зависит от правильного учета показаний, противопоказаний, а также от методики. Существуют различные способы растяжения (дозированное прерывистое, на горизонтальной и наклонной плоскости, сухое и подводное, в горизонтальном и в вертикальном положении).
Из физиотерапевтических процедур прежде всего следует назначить ультразвук с его аналгезирующем и противовоспалительным действием, его можно назначить и в острой стадии. Эффективность процедуры увеличивает одновременно фонофорез лекарственных веществ (новокаин, гидрокортизон). При выраженном болевом синдроме следует назначить дарсанвализацию поясничной области с последующим применением диадинамических токов. Применяется также СМТ, электрофорез лекарственных средств (лидазы при преимущественно при спаечном процессе, эуфиллина при сосудистом компоненте, новокаина для уменьшения мышечного тонуса и болевого синдрома). Тепловые процедуры (микроволновая терапия, индуктотермия, аппликации парафина, озокерита, грязей) не следует назначать рано, т.к. гиперемия может усилить отек и болевой синдром.
В последнее время широко применяется иглорефлексотерапия – 3 курса лечения (10 процедур), перерыв между ними – 2-3 недели.
В области пораженного сегмента нередко возникает венозный стаз, отек. В связи с этим оправдано назначение дегидратации и венотонизирующих средств (экскузан и др.).
Лечебная физкультура при вертеброгенной патологии призвана укреплять мышечный корсет, улучшить кровообращение в пораженных мышечных, фиброзных и нервных элементах, уменьшить отек корешка. Важнейшей целью является создание и укрепление оптимальных двигательных стереотипов. Приступать к ЛФК следует сразу же по прекращении острых болей, когда чувство усталости и боли появляется при длительном сохраняемых однообразных позах или определенных нагрузках, когда любое не координированное движение на фоне «демобилизации» мышц может стать причиной рецидива. Ранняя мобилизация мускулатуры (допустимые движения) - лучшее средство ускорения саногенеза.
Мануальная терапия – это один из видов ЛФК, который оформился в отдельную область медицины. Мануальная терапия направлена на деблоктрование позвоночных и других суставов, блокированных в результате ущемления менискоидов, а также на мышечную релаксацию в позвоночно-двигательном сегменте и суставах, смежных с пораженными.
Релаксирующий эффект мануальной терапии часто не уступает новокаинизации мышцы, согреванию и др.
Массаж оказывает механическое и рефлекторное влияние на продвижение лимфы и крови, сердечную деятельность, различные виды обмена, тонус сосудистой стенке и мышц.
При классическом массаже в первые дни болезни применяют щадящие приемы, а позже – более интенсивные. Связь пораженных позвоночно-двигательных сегментов с определенными сегментами при остеохондрозе делает особенно показанным сегментарный массаж. Основные показания к нему – рефлекторные расстройства (мышечные тонические и нейродистрофические).
Санаторно-курортное лечение показано при всех синдромах в хронической стадии для ликвидации остаточных явлений и профилактики обострений. Рекомендуют грязевые, озокеритовые аппликации, рапные грязи и торфолечение, которые можно чередовать с приемом радоновых ванн. Назначают ванны сероводородные, хлоридно-натриевые, йодобромные в сочетание с общим электрофорезом той же воды. В подострой стадии болеутоляющий эффект оказывают радоновые ванны, в том числе искусственные.
Консервативное лечение неврологических синдромов остеохондроза у детей и подростков проводится по общим принципам, разработанным для взрослых с учетом характера неврологических нарушений, особенностей клиники и течения болезни.
Тракционное лечение у детей и подростков оказалось менее эффективным, чем у взрослых.
Показания к оперативному лечению грыж межпозвонковых дисков у детей и подростков являются такими же, как и у взрослых. Однако частота оперативных вмешательств на много выше у взрослых.
IХ.ВОПРОСЫ ДЛЯ КОНТРОЛЯ
Какие отделы нервной системы относятся к периферической нервной системе.
Как происходит формирование периферического нерва.
Строение нервного волокна.
Строение периферического нерва (поперечный срез).
Что лежит в основе аксонной дегенерации (аксонопатия).
Что означает сегментарная демиелинизация (миелинопатия).
Корешковый синдром (клиника).
Поражение периферического нерва (мононевритический синдром).
Множественное поражение периферических нервов (полиневритический синдром) – клиника.
Классификация заболеваний периферической нервной системы по топографо-анатомическому принципу.
Классификация заболеваний периферической нервной системы по этиологии.
Классификация заболеваний периферической нервной системы по патогенезу и патоморфологии.
Определение невралгий, невритов, полиневропатий.
Классификация полиневритов, полиневропатий.
Клинические особенности первичного инфекционно-аллергического полирадикулоневрита, форма Гийена-Барре.
Клинические особенности первичного инфекционно-аллергического полирадикулоневрита, форма Маргулиса.
Клинические особенности дифтерийного полирадилоневрита.
Клинические особенности гриппозного полиневрита.
Клинические особенности ботулинистической полиневропатии.
Клинические особенности полиневритов при узелковом периартериите.
Клинические особенности полиневритов при системной красной волчанке.
Клинические особенности полиневропатии при сахарном диабете.
Патогенез туннельных синдромов.
Синдром запястного канала.
Синдром тарзального канала.
Клиническая картина ретробульбарного неврита зрительного нерва.
Этиологические факторы вызывающие поражение глазодвигательных нервов.
Классификация невралгий тройничного нерва.
Этиология невралгии тройничного нерва.
Назовите основные клинические особенности невралгии тройничного нерва.
Перечислите основные синдромы симптоматической невралгии тройничного нерва.
Назовите основные этиологические факторы невритов и невропатий лицевого нерва.
Перечислите клинические симптомы периферического паралича мимических мышц.
Современное представление о патогенезе невропатий лицевого нерва.
Клинические симптомы периферического кохлео-вестибулярного синдрома.
Назовите ведущие клинические симптомы языкоглоточной невралгии.
Основные клинические симптомы невралгии барабанного нерва.
Перечислите основные виды подъязычных невропатий в зависимости от уровня поражения.
Назовите основные клинические симптомы невралгии гортанного нерва.
Назовите этиологию опоясывающего лишая.
Перечислите основные симптомы острого периода Herpes Zoster.
Классификация травматических поражений периферических нервов.
Общая симптоматология травматического поражения периферических нервов.
Назовите клинические симптомы верхнего паралича Дюшенна-Эрба.
Назовите основные симптомы нижнего паралича Дежерин-Клюмпке.
Назовите клинические особенности синдрома поражения лучевого нерва.
Назовите клинические особенности поражения локтевого нерва.
Назовите клинические особенности синдрома поражения срединного нерва.
Назовите клинические особенности синдрома поражения малоберцового нерва.
Назовите клинические особенности поражения большеберцового нерва.
Назовите клинические особенности синдрома поражения седалищного нерва.
Назовите принципы лечения полирадикулоневропатий.
Перечислите физиотерапевтические методы лечения полирадикулоневропатий.
Медикаментозные средства недифференцированного лечения полирадикулоневропатий.
Медикаментозные средства дифференцированного лечения полирадикулоневропатий.
Перечислите медикаментозные средства лечения нейропатий лицевого нерва в остром периоде.
Назовите физиотерапевтические методы лечения нейропатии лицевого нерва и сроки их назначения.
Медикаментозная терапия невралгии тройничного нерва.
Принципы лечения невралгии тройничного нерва.
анатомия позвоночно-двигательного сегмента.
Перечислите этиологические факторы дистрофических изменений позвоночника.
Назовите основные дистрофические поражения позвоночника.
Назовите основные патогенетические варианты вертеброгенных синдромов.
Назовите основные шейные вертеброгенные синдромы (рефлекторные).
Основные клинические симптомы компрессии корешка СVII.
Основные клинические симптомы компрессии корешка СVI.
Назовите основные поясничные вертеброгенные синдромы (рефлекторные).
Назовите основные клинические симптомы компрессии корешка LV.
Назовите основные клинические симптомы компрессии корешка SI.
Перечислите клинические особенности остеохондроза у детей.
Основные принципы терапии вертеброгенных заболеваний нервной системы.
Назовите абсолютные показания к хирургическому лечению остеохондроза.
Назовите относительные показания к хирургическому лечению остеохондроза.
Перечислите методы недифференцированной терапии остеохондроза.
Перечислите методы дифференцированной терапии остеохондроза.
Назовите физиотерапевтические методы лечения остехондроза.
Изложите классификацию неврологических осложнений остеохондроза позвоночника.
Х. СПИСОК ЛИТЕРАТУРЫ
Многотомное руководство по неврологии (под ред. С. Н. Давиденкова). Том III, ч. I, М. 1962.
Попелянский Я.Ю.«Вертеброгенные синдромы поясничного остеохондроза». Руководство для врачей и студентов. Казань, 1974, том I.
Гринштейн А.Б. «Неврит лицевого нерва». Новосибирск. 1980.
Антонов И.П., Шанько Т. Г. «Поясничные боли». Минск, 1981.
Попелянский Я.Ю. «Вертеброгенные заболевания нервной системы». Руководство для врачей и студентов. Йошкар-Ола, 1983, том II.
Попелянский А.Я., Попелянский Я.Ю. «Пропедевтика вертеброгенных заболеваний нервной системы». Научно-методическое пособие. Казань, 1985.
Шанько Г.Г., Окунева С.И. «Клинические проявления поясничного остеохондроза у детей и подростков». М. 1985.
Заболевания периферической нервной системы. (под ред. А.К. Эсбери, Р.У. Джиллиата). М. 1987.
Карлов В.А. «Терапия нервных болезней». М. 1985.
Попелянский Я.Ю.«Болезни периферической нервной системы». М. 1989.
Неврология детского возраста: воспалительные и наследственные заболевания. (под общей редакцией Г.Г. Шанько, Е.С. Бондаренко) М. 1990.
Карлов В.А. «Неврология лица». М. 1991.
Манелис З.С. «Первичный инфекционный полирадикулоневрит и энцефаломиелополирадикулоневрит». Сб. научных трудов. Ярославль. 1990.


